Атеросклероз и факторы риска его развития. Факторы риска развития атеросклероза
Атеросклероз – это заболевание, вызванное образованием бляшек на сосудистых стенках, что приводит к частичному или полному закупориванию сосудов. В большинстве случаев такие изменения наступают в определенном возрасте, если на человека длительное время оказывают влияние факторы риска развития атеросклероза, но иногда это заболевание диагностируется и у детей, в том числе новорожденных. Поэтому наследственная предрасположенность тоже, по сути, фактор риска.
 Коварство данного заболевания заключается в отсутствии симптомов, фактически, реагировать начинает непосредственно пострадавший от дефицита крови орган.
К сожалению, реакция может оказаться внезапной, а острое состояние привести к смерти пациента.
Коварство данного заболевания заключается в отсутствии симптомов, фактически, реагировать начинает непосредственно пострадавший от дефицита крови орган.
К сожалению, реакция может оказаться внезапной, а острое состояние привести к смерти пациента.
Отзыв нашей читательницы Виктории Мирновой
Я не привыкла доверять всякой информации, но решила проверить и заказала упаковку. Изменения я заметила уже через неделю: постоянные боли в сердце, тяжесть, скачки давления мучившие меня до этого - отступили, а через 2 недели пропали совсем. Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
Поэтому самой действенной мерой в этом случае является систематическое обследование организма, позволяющее выявить признаки нарушения липидного обмена на ранних сроках и предупредить развитие заболевания. Кроме того, следует максимально снизить влияние нежелательных факторов на организм. Кстати, жирная, богатая холестерином пища – не главная, и уж точно не единственная причина развития атеросклероза.
Безусловно, правильное питание очень важно в данном случае, но следует знать, что с пищей в организм человека попадает лишь 20% всего холестерина, остальной объем содержится в нем изначально и является физиологической нормой.
Фактически, все негативные обстоятельства лишь повышают вероятность развития атеросклероза, являясь факторами риска, но не прямой причиной сбоя жирового обмена. Причина же, по которой вдруг содержащийся в организме холестерин начинает откладываться на сосудистых стенках, не известна до сих пор. Поэтому меры профилактики атеросклероза сводятся к уменьшению влияния факторов риска и регулярному обследованию.
Наиболее опасные факторы
Говоря о причинах, вызывающих данное заболевание, рассматриваются именно факторы риска атеросклероза. Их существует довольно много, и не всех, к сожалению, можно избежать, но те, что поддаются влиянию, должны быть по возможности устранены. К числу факторов риска относятся:

Исходя из этого списка, можно сделать вывод, что здоровый, подвижный образ жизни, правильное, полноценное питание и внимательное отношение к своему здоровью позволят многократно снизить риск развития атеросклероза. Особенно важно уделять внимание этому вопросу, если среди членов семьи встречались или встречаются заболевания, связанные с сердечно-сосудистой системой, а тем более атеросклероз сосудов.
Также следует учитывать гендерный фактор. Опасность развития атеросклероза у мужчин многократно выше, чем у женщин. Вообще отмечается, что мужчины чаще страдают заболеваниями сердечно-сосудистой системы, у них чаще случается инфаркт, а также повышается вероятность возникновения других болезней, связанных с образованием бляшек на стенках сосудов.
 Если раньше это были люди преклонного возраста, то теперь все чаще болезнь диагностируется у молодых людей. Почему это происходит, можно лишь предполагать. Скорее всего, причиной тому частый, в некоторых случаях перманентный, стресс. В настоящее время это состояние не только очень широко распространено, но и порой принимается едва ли не за норму. Особенно ему подвержены как раз молодые, активно занятые люди, живущие в неестественно высоком ритме и вынужденные учиться/работать в условиях постоянного стресса. Эти же люди, как правило, не имеют возможности правильно питаться, ежедневно употребляя вредную пищу в сетях быстрого питания.
Если раньше это были люди преклонного возраста, то теперь все чаще болезнь диагностируется у молодых людей. Почему это происходит, можно лишь предполагать. Скорее всего, причиной тому частый, в некоторых случаях перманентный, стресс. В настоящее время это состояние не только очень широко распространено, но и порой принимается едва ли не за норму. Особенно ему подвержены как раз молодые, активно занятые люди, живущие в неестественно высоком ритме и вынужденные учиться/работать в условиях постоянного стресса. Эти же люди, как правило, не имеют возможности правильно питаться, ежедневно употребляя вредную пищу в сетях быстрого питания.
Если добавить к этому ухудшение экологической обстановки, несоответствие условий жизни экологическим нормам, особенно в крупных и промышленных городах, вредные привычки, ослабление иммунитета и т.д., то рост заболеваемости атеросклерозом и распространение его на более молодую аудиторию становятся вполне понятными. К сожалению, ритм жизни и халатное отношение к своему здоровью часто препятствуют обратиться к врачу за помощью своевременно.
К первым «сигналам» организма многие не прислушиваются, обращаясь за помощью только тогда, когда игнорировать ухудшения становится невозможным.
Чем позже будет начато лечение, тем больших усилий, времени и средств оно потребует.
Таким образом, существуют факторы, на которые можно влиять, снижать их воздействие или вовсе исключать, например, вредные привычки, гиподинамия или неправильное питание. Такие факторы называются модифицируемыми. Не модифицируемые факторы – это те обстоятельства, изменить которые человек не может, например, пол, возраст, наследственную предрасположенность.
Чем грозит и в чем выражается влияние негативных факторов?
Когда какой-либо сосуд, обеспечивающий кровоснабжение определенного органа, частично или полностью утрачивает эту функцию, этот орган травмируется, а при неэффективном лечении (или в отсутствие такового) умирает. Учитывая, что все органы человеческого организма зависят от полноценного обеспечения их кровью, поражение может охватить любой из них. Поэтому в результате образования атеросклеротических бляшек, могут возникать такие заболевания, как:
Для чистки СОСУДОВ, профилактики тромбов и избавления от ХОЛЕСТЕРИНА - наши читатели пользуются новым натуральным препаратом, который рекомендует Елена Малышева. В состав препарат входит сок черники, цветы клевера, нативный концентрат чеснока, каменное масло, и сок черемши.

Данные патологии являются очень опасными и нередко приводят к смерти пациента. Поэтому атеросклероз сосудов считается одной из самых распространенных причин смерти в настоящее время. К сожалению, несмотря на развитие медицины в целом и фармакологии в частности, процент смертельных случаев, наступивших по причине атеросклероза и болезней, им вызванных, неуклонно растет год от года. Более того, отмечается понижение условного возрастного порога, с которого в большинстве случаев начинались атеросклеротические изменения в сосудах.
Проявления недуга
Когда приток крови к какому-либо органу сокращается, человек начинает испытывать ухудшение состояния. Симптомы могут быть самыми разными, учитывая неограниченный диапазон возможных повреждений. При их появлении необходимо обратиться к врачу, для того, чтобы, оценив их, специалист мог установить, какой именно орган пострадал. Методы диагностики позволят выяснить, отчего это произошло, подтвердить или опровергнуть наличие атеросклероза.
Например, при поражении артерий верхних или нижних конечностей могут возникать следующие симптомы:

При атеросклерозе сосудов сердца, наблюдаются такие симптомы, как:
- ощущение сбившегося сердечного ритма;
- давящая боль в грудной клетке, особенно при физических или эмоциональных нагрузках.
Поражение сосудов головного мозга отзовется нарушением когнитивных функций, провалами в памяти, головокружением и шумом в голове, а атеросклероз аорты – повышением артериального давления.
Конечно, данные проявления могут оказаться симптомами других болезней, чтобы это выяснить, надо пройти диагностику в медучреждении.
Многие наши читатели для ЧИСТКИ СОСУДОВ и снижения уровня ХОЛЕСТЕРИНА в организме активно применяют широко известную методику на основе семен и сока Амаранта, открытую Еленой Малышевой. Советуем обязательно ознакомиться с этой методикой.
Диагностика атеросклероза
Как определить, повлияли ли негативные факторы на развитие заболевания? Лучше всего пройти эту диагностику до появления каких-либо симптомов. Оценив наличие факторов риска, особенно «отягощенную наследственность», следует обратиться к врачу за консультацией и соответствующим обследованием. Врач проведет опрос, зафиксирует наличие располагающих к развитию атеросклероза условий, осмотрит пациента на предмет выявления возможных признаков заболевания. Затем назначит следующие диагностические процедуры:

Если в сосудах начались атеросклеротические изменения, данные диагностические методы позволят это установить. На начальном этапе вполне эффективным является консервативное лечение. Если заболевание еще не образовалось, а, например, только повысился уровень холестерина в крови, достаточно профилактической терапии, направленной на его снижение.
Если же степень поражения сосудов на момент проведения диагностики будет значительной, к тому же продолжается воздействие описанных выше факторов, потребуется длительное, нередко, в том числе, и хирургическое лечение. Кроме того, последует терапия, способствующая восстановлению функции пострадавшего органа.
От того, в какой области располагается закупоренный сосуд, зависит не только риск летального исхода, но и сложность операции. Как правило, и те, и другие показатели довольно высоки. Поэтому так важно постоянно следить за состоянием своего организма, чтобы иметь возможность вовремя пресечь развитие атеросклероза и избежать самых нежелательных последствий.
Вы все еще думаете что ВОССТАНОВИТЬ сосуды и ОРГАНИЗМ полностью невозможно!?
Вы когда-нибудь пытались восстановить работу сердца, мозга или других органов после перенесенных патологий и травм? Судя по тому, что вы читаете эту статью - вы не по наслышке знаете что такое:
- часто возникают неприятные ощущения в области головы (боль, головокружение)?
- внезапно можете почувствовать слабость и усталость…
- постоянно ощущается повышенное давление…
- об одышке после малейшего физического напряжения и нечего говорить…
Знаете ли Вы, что все эти симптомы свидетельствуют о ПОВЫШЕНОМ уровне ХОЛЕСТЕРИНА в вашем организме? И все что необходимо - это привести холестерин в норму. А теперь ответьте на вопрос: вас это устраивает? Разве ВСЕ ЭТИ СИМПТОМЫ можно терпеть? А сколько времени вы уже "слили" на неэффективное лечение? Ведь рано или поздно СИТУАЦИЯ УСУГУБИТЬСЯ.
Правильно - пора начинать кончать с этой проблемой! Согласны? Именно поэтому мы решили опубликовать эксклюзивное интервью с главой Института Кардиологии МИНЗДРАВА России - Акчуриным Ренатом Сулеймановичем, в котором он раскрыл секрет ЛЕЧЕНИЯ повышенного холестерина.
Атеросклероз сосудов – заболевание, которое часто приводит к инвалидности, а иногда и смерти. Болезнь носит хронический характер, а ее клинические признаки проявляются поздно. Особенно стремительно атеросклероз прогрессирует под воздействием факторов риска. Что же врачи относят к основным факторам
Их несколько:
Не модифицированные (на которые нельзя повлиять):
- Возраст;
- Отягощенная наследственность;
- Гормональные изменения в организме.
Модифицированные (их можно устранить):
- Курение;
- Малоподвижный образ жизни;
- Ожирение.
И те и другие приводят к тяжелым последствиям.
Как возникает заболевание
Болезнь развивается под воздействием двух факторов: сосудистого и липидного. Суть в том, что на стенках сосудов формируются патологические отложения холестерина, так называемые атеросклеротические бляшки. Они постепенно сужают просветы артерий и в итоге могут их полностью перекрыть. Но чтобы холестерин проник в стенку сосуда, нужны определенные условия.
Главным из них является повреждение внутреннего слоя артерии. Через такую поврежденную ткань холестерин проникает в сосудистую стенку и закрепляется в ней. Так формируется атеросклеротическая бляшка, которая со временем разрастается и мешает полноценному кровотоку.
Вторым фактором развития этой болезни является нарушение липидного (жирового) обмена. В состав крови входят липопротеиды высокой и низкой плотности. Если их концентрация в крови находится в пределах нормы, то бляшки не образуются. А вот когда уровень липопротеидов низкой плотности повышается, то риск развития атеросклероза резко возрастает.
Такое нарушение липидного обмена обусловлено:
- Возрастными изменениями;
- Гормональными сбоями;
- Сахарным диабетом;
- Чрезмерным употреблением в пищу жиров;
- Недостатком в рационе грубых волокон.
Образование холестериновых бляшек – процесс длительный. Клинические признаки проявляются не сразу. Первые симптомы болезни человек обычно ощущает лишь на пятом десятке. Но есть факторы риска, которые ускоряют этот процесс. Главный из них, по мнению врачей, – это образ жизни.
Медицина выделяет несколько таких факторов риска. Вот основные из них:

Остановимся на этих факторах подробнее.
Наследственность
Врачи пришли к выводу, что генетическая предрасположенность играет существенную роль в развития атеросклероза. У людей, родственники которых имеют аналогичную патологию, риск появления холестериновых бляшек гораздо выше.
Курение
Один из опасных факторов, который приводит к атеросклерозу. В табаке содержится никотин, который повышает давление, усиливает сердцебиение, повышает потребность сердечной мышцы в кислороде. Курение нарушает сердечный ритм, вызывает спазм сосудов, нарушает кровоток, способствует образованию тромбов.
Сигаретный дым содержит окись углерода, которая не дает полноценно снабжать органы кислородом. Страдают от этого больше всего головной мозг и сердце. При горении табака образуются вещества, которые поражают сосудистые стенки. Эта вредная привычка усугубляет действие остальных негативных факторов риска этого тяжелого заболевания.
Стрессом считается любое воздействие на организм, на которое он отвечает мощным выбросом в кровь гормонов. Они повышают умственные и физические возможности организма. Обычно это приносит пользу. Но длительный, непрекращающийся стресс ведет к развитию целого ряда болезней.
Частое эмоциональное перенапряжение имеет такое же значение для прогрессирования атеросклероза, как и курение.
Обычная реакция на стрессовую ситуацию – мощный выброс адреналина в кровь. Это помогает организму мобилизовать все силы на преодоление предполагаемой опасности. Расширяются сосуды головного мозга, усиливается его питание. Информация воспринимается и обрабатывается быстрее. Повышается артериальное давление, учащается пульс, ускоряется обмен веществ. Это первая реакция на стресс.![]()
В момент эмоционального напряжения одновременно с адреналином в кровь попадает и норадреналин. Он резко сужает сосуды, и давление повышается еще больше. В результате стенки артерий повреждаются, и в них проникает холестерин. Это и дает толчок развитию атеросклероза.
Длительный стресс, особенно в сочетании с ожирением и курением пагубно воздействует на сердечно-сосудистую систему. Он резко повышает риск развития инфаркта и инсульта.
Продукты, которые входят в повседневный рацион, могут как ускорить патологический процесс, так и затормозить развитие болезни. Если человек ежедневно употребляет большое количество насыщенных жиров, то у него в крови повышается концентрация липопротеидов низкой плотности. Холестерин, который входит в их состав, обволакивает сосудистые стенки. В результате возникают благоприятные условия для образования атеросклеротических бляшек.
В группу риска попадают любители сладкого: тортов, пирожных, выпечки.
Холестерин в больших количествах содержится и в других продуктах животного происхождения:
- Сале;
- Сливочном масле;
- Яйцах;
- Жирном мясе;
- Молочных сливках.
Это не значит, что все эти продукты нужно полностью исключить из повседневного рациона. Просто их стоит употреблять умеренно. Ведь холестерин тоже жизненно необходим нашему организму. Он – строительный материал для целого ряда витаминов и гормонов.
Гормональные изменения
Врачи знают, что у женщин причиной развития атеросклероза часто становится климакс. Обострение болезни  происходит в связи со снижением уровня эстрогена. Именно этот гормон защищает женский организм от поражения сосудов.
происходит в связи со снижением уровня эстрогена. Именно этот гормон защищает женский организм от поражения сосудов.
Он поддерживает их эластичность и препятствует повреждению их стенок. У мужчин подобная функция возложена на тестостерон. Но его выработку нужно стимулировать умеренными физическими нагрузками.
Снижение физической активности повышает риск развития атеросклероза у сильного пола.
Еще один фактор, который приводит к прогрессу заболевания. Многие ошибочно считают, что алкоголь способен снижать уровень холестерина в крови. Действительно, содержание холестерина под воздействие спиртного меняется.
Сначала алкоголь расширяет сосуды и повышает кровяное давление. Это способствует растворению и вымыванию  холестериновых бляшек с током крови. Но это не помогает окончательно решить проблему негативного влияния холестерина на организм.
холестериновых бляшек с током крови. Но это не помогает окончательно решить проблему негативного влияния холестерина на организм.
Уровень липидопротеидов низкой плотности при приеме алкоголя практически не изменяется. А значит, риск развития атеросклероза ни куда не исчезает. Сосуды под воздействие спиртного сначала расширяются, но затем очень быстро сужаются. Это изнашивает сосудистые стенки, они становятся хрупкими.
Регулярные возлияния особенно пагубно сказываются на крупных коронарных сосудах, которые переносят кислород к главным системам организма – сердцу и головному мозгу. Изношенные артерии ухудшают общее состояние здоровья, приводят к нарушению кровообращения в целом. И тот факт, что алкоголь растворяет холестерин, не в состоянии уравновесить вред, который наносит организму злоупотребление спиртными напитками.
Резюме
Факторов риска развития атеросклероза несколько. Но когда они присутствуют в комплексе, то усугубляют действие друг друга. Стресс принесет больше вреда человеку курящему. Обильная, жирная еда особенно опасна для тех, кто ведет малоподвижный образ жизни.
Применение новых методов профилактики и лечения, разработанных в конце прошлого века, в экономически развитых странах мира привело к снижению смертности от ишемической болезни сердца и инсульта на 50-60 %.
Такие результаты объясняют, в первую очередь, улучшением образа жизни (снижение стресса, регулярные занятия физическими упражнениями, отказ от курения), изменением характера питания, эффективным лечением артериальной гипертонии.
Атеросклероз начинается с повреждения внутренней оболочки артерии (эндотелий) вследствие нарушения обмена веществ, воздействия токсических соединений, инфекции, радиации. В области повреждений эндотелия из крови в стенку сосуда проникают холестерин липопротеинов низкой плотности, клетки крови. В результате образуются неровности и утолщения стенок артерий: так называемые атеросклеротические бляшки . Кровоток по таким артериям ухудшается, а если они закупориваются бляшками и сгустками крови, то и вовсе прекращается. Соответствующие органы страдают от недостатка кислорода и питательных веществ, функции их нарушаются. Стенокардия, инфаркт миокарда, сердечная недостаточность, нарушения ритма сердца - это лишь разные формы ишемической болезни сердца. При поражении артерий головного мозга развивается ишемическая болезнь мозга, наиболее тяжелой формой которой является инсульт. Если закупориваются артерии нижних конечностей, появляются боли в мышцах ног при ходьбе (перемежающаяся хромота). Атеросклеротические сужения почечных артерий вызывают тяжелую артериальную гипертонию.
Атеросклероз начинает развиваться за десятки лет до того, как появляются первые признаки заболевания, которым больные, особенно мужчины, часто не придают значения, ничего не говоря родным и не обращаясь к врачу. Электрокардиограмма, снятая в состоянии покоя, может быть нормальной даже при выраженных изменениях сосудов сердца. Для выявления заболевания необходимо делать тесты с физической нагрузкой на таких приборах, как велоэргометр или бегущая дорожка. Полезно также исследовать электрокардиограммы непрерывно в течение суток с помощью монитора, сделать биохимический анализ крови .
Факторы риска атеросклероза
У атеросклероза нет одной ярко выраженной причины. Выделяют ряд факторов, увеличивающих риск развития этой болезни. К факторам риска относят: высокое содержание холестерина в крови; наличие сахарного диабета, гипертонии, ожирения; курение, наследственность, пожилой возраст, мужской пол.
В России смертность от сердечно-сосудистых заболеваний остается высокой. Так, в возрасте 20-64 лет от болезней сердца и сосудов умирают 34 % мужчин и 39 % женщин, что объясняется широкой распространенностью факторов риска атеросклероза среди населения страны. По данным Российского центра профилактической медицины, умеренное повышение уровня холестерина в крови отмечается у 40-44 % мужчин и у 40-42 % женщин, а выраженное повышение - у 14-22 % мужчин и 19-23 % женщин.
В США, Канаде и странах Европейского сообщества уже 10-15 лет назад были приняты национальные программы по борьбе с атеросклерозом , стержнем которых является коррекция нарушений липидного обмена среди взрослого населения. Если следовать этим международным рекомендациям, то около 60 % трудоспособного населения России нуждается, по меньшей мере, в диетическом и около 20 % - в медикаментозном лечении нарушений липидного обмена.
Во многих случаях причиной развития атеросклероза являются наследственные факторы. Если эта болезнь обнаружена в возрасте до 55 лет, то у близких родственников больного, включая детей старше 2 лет, надо оценить факторы риска атеросклероза . Для уменьшения вероятности их реализации следует с молодых лет придерживаться здорового образа жизни - умеренность в еде, физическая активность, поддержание нормальной массы тела, отказ от курения.
Меры борьбы с факторами риска
Диета. Антиатеросклеротическая диета должна ограничивать продукты с высоким содержанием холестерина: сало, жирное мясо, цельное молоко и жирные молочные продукты, яичный желток, рыбья икра, мозги, почки, печень. Содержание холестерина в суточном рационе не должно превышать 200-300 мг (это меньше, чем в одном яичном желтке). Рекомендуется ограничение жиров до 30 % суточной калорийности пищи. Это означает, что диета для людей с малоподвижным образом жизни, которым рекомендуется потреблять не более 2000 калорий в сутки, должна содержать не более 60 г жира и для более активных людей, которым требуется 3000 калорий в сутки, - не более 100 г.
Ожирение встречается с частотой 15-50 %. У 30 % лиц с ожирением развивается сахарный диабет, который часто осложняется атеросклерозом . Особенное значение придается ожирению мужского типа с избыточным накоплением жира в области живота, вокруг центра тяжести тела. Окружность талии у мужчин более 102 см и у женщин более 88 см означает значительное увеличение риска гипертонии, повышения уровня холестерина в крови, подагры, сахарного диабета, сердечно-сосудистых заболеваний.
Если придерживаться очень строгой диеты, то есть снизить суточное потребление жира с 35-40 % до 20 %, то содержание холестерина в крови уменьшается на 10-20 %. Так, в одном английском исследовании (Lifestyle Heart Trial) испытуемые соблюдали диету, содержащую только 7 % жира, регулярно занимались физическими тренировками, ограничивали стрессовые ситуации в течение 1 года. В результате масса тела снизилась на 11 %, фракция холестерина крови, способствующая развитию атеросклероза , уменьшилась на 16 %, что сопровождалось сокращением атеросклеротических изменений коронарных артерий, по данным ангиографии, на 82 %. Однако в реальной жизни немногие люди способны на столь резкие изменения образа жизни и питания. Как правило, пациенты некоторое время следуют рекомендациям врача, в результате уровень холестерина снижается на 5-7 %, что недостаточно для эффективного воздействия на процессы развития атеросклероза.
С другой стороны, в диете надо увеличить содержание высокобелковых продуктов, сложных углеводов, растительного масла, фруктовых, овощных и злаковых волокон, особенно клетчатки. На основании эпидемиологических исследований среди гренландских эскимосов, японцев, которые едят много морской рыбы и имеют низкую смертность от ИБС, была сформулирована гипотеза о том, что потребление полиненасыщенных жирных кислот морской рыбы защищает от развития этой болезни. Было показано, что рыбий жир снижает концентрацию триглицеридов в крови, наклонность к образованию тромбов, способствует расширению сосудов. Поэтому как здоровым людям, так и больным ИБС рекомендуется регулярное умеренное потребление морской рыбы - 1-2 блюда в неделю.
В ряде исследований эпидемиологического характера сделано предположение, что умеренное употребление алкоголя (эквивалентное 15-25 г чистого спирта в день) сопровождается снижением смертности от атеросклероза . Так, в винодельческих областях Франции отмечается низкая смертность от ИБС, несмотря на большое потребление насыщенных жиров и высокий уровень классических факторов риска. Предполагают, что защитный эффект алкоголя в большей степени обусловлен профилактикой тромбоза, чем самого атеросклероза. С другой стороны, общая смертность и смертность от сердечно-сосудистых заболеваний повышена при ежедневном употреблении более 40 г алкоголя, особенно при склонности к запоям. В связи с тем, что злоупотребление алкоголем связано с риском многих заболеваний - гипертонии, язвенной болезни желудка, гепатита и цирроза печени, алкогольных поражений мышцы сердца и нервной системы, травматизмом, врач не может рекомендовать алкоголь для профилактики атеросклероза .
Физические упражнения. Здоровой привычкой должны быть регулярные занятия физкультурой смолоду и до преклонных лет. Физические упражнения вызывают ряд полезных изменений в организме: улучшают биохимический состав и физические свойства крови, препятствуют развитию ожирения, сахарного диабета и артериальной гипертонии, снижают отрицательное влияние психоэмоционального перенапряжения, способствуют компенсации нарушений кровообращения, препятствуют образованию тромбов. Отрицательный энергетический баланс при занятиях физкультурой является одним из эффективных способов снижения избыточной массы тела. Так, дополнительное сжигание 500 калорий в день ведет к уменьшению массы тела на 400-500 г в неделю. Многочисленные исследования указывают на снижение преждевременной смертности на 30-40 % у лиц, поддерживающих высокую физическую активность (быстрая ходьба по 30 минут ежедневно). Больные атеросклерозом должны посоветоваться с врачом в отношении продолжительности и интенсивности безопасной физической нагрузки.
Отказ от курения. Наиболее эффективный способ уменьшения риска развития атеросклероза - отказ от курения. Одно это снижает риск развития осложнений у больных ИБС на 50 % уже в ближайшее время. В России курят 53-60 % мужчин. В развитых странах мира мужчины (но не женщины!) отказываются от курения, что можно связать с эффективностью государственных антиникотиновых мероприятий. Так, доля курящих мужчин в США в настоящее время сократилась до 22 %, тогда как в 60-х годах она составляла 74 %.
Предупреждение сахарного диабета. Поскольку сахарный диабет сопровождается повышенным риском развития атеросклероза , содержание сахара в крови надо периодически проверять и у здоровых людей, в случае повышения уровня глюкозы натощак более 120 мг/дл (6,6 ммоль/л) надо дополнительно сделать тест на переносимость глюкозы (тест с сахарной нагрузкой).
Уменьшение стресса. Следует
по возможности избегать конфликтных ситуаций, использовать физические
упражнения для облегчения последствий стресса, терпимее относиться к
окружающим.
Поддержание нормального артериального давления.
Нормальное артериальное давление регистрируется лишь у 51-56 % мужчин и
59-63 % женщин, тогда как артериальная гипертония встречается у 23-27 %
мужчин и 18-24 % женщин. Систолическое давление крови в норме должно
быть не более 140 мм рт. ст., диастолическое - не более 90 мм рт. ст.
Для снижения артериального давления больной артериальной гипертонией
при наличии избыточной массы тела должен ее уменьшить, ограничить
потребление алкоголя до 25 г в сутки (лучше - вообще отказаться от
него), сократить количество потребляемой поваренной соли до 3 г в
сутки.
Современная медицина располагает значительным арсеналом лекарственных средств, позволяющих не только снижать артериальное давление, но и поддерживать его на необходимом уровне.
Поддержание нормального уровня холестерина в крови. Вопрос о возможности профилактики атеросклероза посредством гиполипидемической терапии в настоящее время является решенным в результате проведения ряда широкомасштабных клинических испытаний, в которых участвовали десятки тысяч здоровых людей и больных ИБС. В возрасте 20 лет надо сделать биохимический анализ крови - определить содержание холестерина в плазме крови. Оно не должно быть выше 200 мг/дл (5,2 ммоль/л). При нормальном уровне холестерина повторный анализ крови делается через каждые 5 лет. Если же уровень холестерина в крови повышен, надо посоветоваться с врачом-кардиологом о необходимости дополнительного обследования, соблюдения диеты или приема специальных препаратов, снижающих уровень холестерина.
Уровень общего холестерина у больного стенокардией или перенесшего инфаркт миокарда должен быть меньше 150 мг/дл (меньше 4 ммоль/л). Это возможно при сочетании диеты и приема специальных лекарственных средств. При всей полезности диеты она позволяет снизить уровень холестерина лишь на 5-10 %, а больному атеросклерозом надо снижать уровень холестерина как правило на 25-40 %. Это возможно с помощью лекарственных средств, применять которые надо по назначению и под контролем врача.
Кроме уровня холестерина желательно также
знать содержание триглицеридов и холестерина липопротеинов высокой
плотности. Для больного атеросклерозом или сахарным диабетом желательно
иметь следующие показатели липидного профиля: холестерин - менее 200
мг/дл (5,2 ммоль/л), триглицериды - менее 200 мг/дл (2,2 ммоль/л),
холестерин липопротеинов высокой плотности - более 40 мг/дл (1,15
ммоль/л) и холестерин липопротеинов низкой плотности - менее 100 мг/дл
(2,6 ммоль/л).
В заключение хочется посоветовать людям, считающим
себя здоровыми, поинтересоваться реальными показателями своего
здоровья: измерить артериальное давление, сделать электрокардиограмму,
анализ крови — то есть пройти диспансеризацию. И повторять это следует
через каждые 3-5 лет. В случае появления каких-то болезненных ощущений
надо обратиться к врачу. Очень вероятно, что он подтвердит хорошее
состояние вашего здоровья. Если же болезнь обнаружилась, лечение лучше
начать на ранних этапах ее развития, когда все еще можно исправить.
Авторы:
Болезни сердца и инсульт - это крупнейшие убийцы во всем мире, которые уносят 17,5 млн жизней каждый год. К 2025 году ожидается, что более 1,5 биллиона человек, т.е. почти треть населения земли старше 25 лет будет страдать повышенным давлением, одним из самых опасных факторов риска сердечно-сосудистых заболеваний (ССЗ). В структуре ССЗ особое место занимает ишемическая болезнь сердца (ИБС), в основе которой лежит атеросклероз. Причины возникновения атеросклероза пока полностью не ясны, однако благодаря научным исследованиям были выявлены факторы, способствующие развитию и прогрессированию ССЗ. Эти факторы названы учеными — факторы риска ССЗ. Суть концепции факторов риска ССЗ заключается в том, что, хотя мы не знаем полностью причин развития основных ССЗ, благодаря экспериментальным, клиническим и особенно эпидемиологическим исследованиям выделены факторы, связанные с образом жизни, окружающей средой, генетическими особенностями человека, способствующими развитию и прогрессированию заболеваний, обусловленных атеросклерозом. По данным ВОЗ, здоровье на 50-55% зависит от образа жизни и социальных условий, на 20-22% — от генетических факторов, на 19-20% — от среды обитания, и лишь на 7-10% — от уровня системы здравоохранения и качества оказания медицинской помощи. Большинство случаев возникновения ССЗ связано с образом жизни и модифицируемыми психо-физиологическими факторами. Опыт развитых стран показывает, что снижение уровня смерти от ССЗ происходит, главным образом, благодаря уменьшению возникновения новых случаев заболевания, а не вследствие улучшения качества лечения больных. Концепция факторов риска является основой профилактики ССЗ. Основная цель профилактики ССЗ — предупреждение инвалидности и ранней смерти. Профилактика ССЗ является реальным путем улучшения демографической ситуации в Белоруссии.
Комитетом Европейского общества кардиологов в 2007 году разработаны основные задачи профилактики у здорового человека:
— отсутствие употребления табака
— ходьба по 3 км в день или 30 минут любой другой умеренной физической активности
— ежедневное использование 5 штук фруктов и овощей
— систолическое артериальное давление ниже 140 мм рт.ст.
— уровень общего холестерина ниже 5 ммоль/л
— холестерин липопротеидов низкой плотности ниже 3 ммоль/л
— избегать ожирения и сахарного диабета.
Наличие даже одного из факторов риска увеличивает смертность мужчин 50-69 лет в 3,5 раза, а сочетанное действие нескольких факторов - в 5-7 раз. Сочетание 3 основных факторов риска (курение, дислипидемия, артериальная гипертензия) увеличивает риск развития ИБС у женщин на 40,0%, у мужчин на 100% по сравнению с лицами, у которых эти факторы риска отсутствуют.
Классификация факторов риска сердечно-сосудистых заболеваний:
Биологические (немодифицируемые) факторы:
- Пожилой возраст
- Мужской пол
- Генетические факторы, способствующие возникновению дислипидемии, гипертензии, толерантности к глюкозе, сахарному диабету и ожирению
Анатомические, физиологические и метаболические (биохимические) особенности:
- Дислипидемия
- Артериальная гипертензия
- Ожирение и характер распределения жира в организме
- Сахарный диабет
Поведенческие факторы:
- Пищевые привычки
- Курение
- Двигательная активность
- Потребление алкоголя
- Подверженность стрессам.
Факторы риска - это индивидуальные особенности, которые влияют на вероятность развития в будущем у конкретного человека заболевания. Генетическая предрасположенность необязательно реализуется в течение жизни человека; борьба с модифицируемыми факторами риска может исключить развитие ССЗ.
По данным ВОЗ наибольший вклад в риск внезапной смерти вносят три основных фактора риска: гипертония, гиперхолестеринемия и курение.
Курение
По данным Всемирной Организации Здравоохранения, 23% смертей от ИБС обусловлено курением, сокращая продолжительность жизни курильщиков в возрасте 35-69 лет, в среднем на 20 лет. Внезапная смерть среди лиц, выкуривающих в течение дня пачку сигарет и больше, наблюдается в 5 раз чаще, чем среди некурящих. Курильщики не только подвергают риску свою жизнь, но и жизнь окружающих (пассивное курение увеличивает риск ИБС на 25-30%). Уже через 6 недель соблюдения здорового образа жизни наступают разительные перемены в здоровье, а среди бросивших курить риск возникновения ИБС значительно снижается и через 5 лет становится таким же, как и у тех, кто никогда не курил. Стратегия борьбы с курением сведена к 5 пунктам:
- Необходимо систематически выявлять курильщиков при каждом удобном случае;
- Следует определять степень привыкания и готовность человека к прекращению курения;
- Всегда необходимо советовать - категорически отказаться от курения;
- Необходимо способствовать прекращению курения, давая советы по изменению стиля жизни, никотинзаместительной терапии;
- Целесообразна разработка плана изменения образа жизни;
Выбор здоровой пищи
Все лица должны соблюдать диету, которая ассоциируется с минимальным риском развития ССЗ.
- Пища должна быть разнообразной
- Энергетическое потребление должно быть оптимальным для предотвращения ожирения
- Должно поощряться потребление овощей, фруктов, цельных зерен злаков и хлеба, рыбы (особенно жирной), телятины, обезжиренных молочных продуктов
- Замена насыщенных жиров моно- и полиненасыщенными жирами из овощей и морских продуктов до снижения содержания общих жиров < 30% общего энергетического состава, а содержания насыщенных жиров менее 1/3 всех употребляемых
- Уменьшение употребления соли при повышении АД.
Пациенты высокого риска (с артериальной гипертензией, диабетом, гиперхолестеринемией или другими дислипидемиями) должны получать специальные рекомендации по диете.
Дислипидемия
Этим термином врачи называют дисбаланс содержания в крови «плохих» и «хороших» жировых фракций в сторону увеличения «плохих» и/или снижения «хороших» жиров. К «плохим» жирам, т.е. при повышенном количестве которых во много раз увеличивается риск развития атеросклероза и ИБС, относятся холестерин, липиды низкой и очень низкой плотности, триглицериды. К «хорошим» жирам, т.е. предотвращающим развитие ССЗ относятся липиды высокой плотности. За исключением небольшого числа лиц с наследственной гиперхолестеринемией, уровень холестерина, как правило, связан с неправильным питанием. Необходимо сбалансированное питание с большим количеством фруктов и овощей, здоровые сорта хлеба, постное мясо, рыба и бобовые, наряду с продуктами с низким содержанием жиров или без него. Следует использовать мягкий маргарин, подсолнечное, кукурузное, рапсовое или оливковое масла. Общее содержание жиров должно быть не более 30% общего энергетического состава, а содержание насыщенных жиров не должно превышать 1/3 всех потребляемых жиров. Многолетний клинический опыт свидетельствует об уникальных свойствах омега-3 полиненасыщенных жирных кислот, способствующих снижению риска ССЗ и их осложнений. Уже более 30 лет тому назад группа датских исследователей предположила, что низкая заболеваемость сердечно-сосудистой патологией эскимосов Гренландии связана с высоким потреблением ими глубоководной морской рыбы и морепродуктов. В эпидемиологических сравнительных, проспективных и клинических исследованиях было показано, что прием омега-3 полиненасыщенных жирных кислот в дозе 2-4 г в день как с потребляемой в повышенных количествах рыбой, так и в виде капсулированного рыбьего жира, приводит к коррекции дислипидемии и уменьшает риск смерти у больных, перенесших инфаркт миокарда. Факт наличия дислипидемии устанавливается врачом по результатам биохимического анализа венозной крови. Пр наличии дислипидемии ее коррекцию начинают с диеты. Если же с помощью диеты в течение 3 месяцев не удается сизить лпидный спектр, и у человека одновременно имеются другие факторы риска, назначается медикаментозная терапия.
Артериальная гипертензия
Избыточный вес тела, большое количество мотребляемой поваренной соли, ряд других особенностей питания, большое потребление алкоголя, недостаточная физическая активность, психосоциальные факторы, включая стресс, являются важными факторами риска развития гипертензии. К тому же, существует определенный генетический компонент, относительное значение которого еще окончательно неясно. Существуют доказательства того, что психосоциальные и психофизические факторы, в связи с профессиональной деятельностью, могут влиять на развитие гипертензии, особенно на кратковременные подъемы АД.
Артериальную гипертензию (АГ) часто называют «таинственным и молчаливым убийцей». Таинственным - потому, что в большинстве случаев причины развития заболевания остаются неизвестными, молчаливым - потому, что у многих больных заболевание протекает бессимптомно и они не знают о наличии у них повышенного артериального давления (АД), пока не разовьется какое-либо осложнение. С небольшими исключениями пациентам с систолическим АД ниже 140 мм рт.ст. и/или диастолическим АД ниже 90 мм рт.ст. медикаментозную терапию назначать не нужно. Однако для пациентов с диабетом, а также для лиц с высоким или очень высоким общим риском ССЗ целевой уровень АД должен быть ниже. У всех пациентов снижение АД должно быть постепенным.
Сущность профилактики гипертензии состоит в выявлении людей с повышенным АД путем периодических исследований, повторных осмотров для подтверждения степени и длительности подъемов давления, а также определения соответствующего режима лечения, который должен поддерживаться на протяжении неопределенного времени. Люди с гипертензией в семейном анамнезе должны чаще измерять АД, им также должно быть рекомендовано устранять или контролировать любой из возможных факторов риска. Важным аспектом контроля АГ остаются снижение массы тела, ограничение употребления соли до 5 г/сут, умеренность в употреблении алкоголя, регулярные физические упражнения, увеличение потребления калия, использование методов релаксации, умеренность в потреблении кофеина. Эффективность лечения во многом зависит от самого пациента, его приверженности к назначенному лечению.
Сахарный диабет
Оба типа сахарного диабета (СД) - СД типа 1 и СД типа 2 - заметно повышают риск развития ИБС, инсульта и заболеваний периферических сосудов, причем у женщин в большей степени, чем у мужчин. Повышение риска связано как с самим СД (в 2-4 раза), так и с большей распространенностью других факторов риска (дислипидемия, АГ, избыточная масса тела) у этих больных. Причем повышенная распространенность факторов риска встречается уже на стадии, когда имеется только нарушенная толерантность к углеводам (предстадия СД). Распространенность нарушений углеводного обмена растет во всем мире, что связано с постарением населения, нездоровым питанием, гиподинамией, ожирением. Прогрессирование диабета у пациентов с нарушением толерантности к глюкозе можно предотвратить или задержать, изменив образ жизни. Для снижения риска развития ССЗ и их осложнений у больных сахарным диабетом необходима нормализация уровня сахара крови и коррекция других факторов риска
Избыточная масса тела
Избыточная масса тела, особенно ожирение, повышает риск развития ИБС и других заболеваний, связанных с атеросклерозом. Для определения степени ожирения обычно используют индекс массы тела (масса тела в кг/рост в м2): меньше 25 - желаемая масса тела, 25-30 избыточная масса тела, 30-35 - ожирение, равен или больше 35 — выраженное ожирение. Причем, более опасно так называемое центральное ожирение (мужского типа), когда жир откладывается на животе. Для определения наличия центрального ожирения можно судить по окружности талии и отношению окружности талии к окружности бедер. Риск ССЗ повышается у мужчин с окружностью талии больше 94 см и особенно увеличивается при окружности больше 102 см, у женщин - соответственно при окружности талии больше 80см и больше 88 см. Отношение окружности талии к окружности бедер у мужчин больше 1,0 и у женщин больше 0,85 является более точным показателем центрального типа ожирения. Наиболее распространенными причинами избыточного веса являются семейные факторы (они, отчасти, могут быть генетически обусловлены, но чаще отражают общие пищевые привычки), переедание, диету с высоким содержанием жиров и углеводов, а также недостаточная физическая активность. Избыточный вес наиболее часто встречается среди слоев общества с более низким культурным и образовательным уровнем, особенно среди женщин из-за отсутствия сбалансированного питания.
- Избыточный вес ассоциируется с повышением общей и сердечно-сосудистой заболеваемости и смертности в связи с повышенным АД, общего холестерина, сниженным «защитным» холестерином и повышенной вероятностью СД
- Похудание рекомендуется больным с ожирением (ИМТ≥ 30 кг/м2) и повышенным весом (ИМТ ≥ 25 кг/м2 ,но <30 кг/м2)
- Мужчинам с окружностью талии 94-102 см и женщинам - 80-88 см рекомендуется контролировать вес, мужчинам с окружностью талии свыше 102 см и женщинам - свыше 88 см рекомендуется снижение веса
- Контроль калорийности пищи и регулярные физические упражнения - краеугольный камень удержания нормального веса. Похоже, что физическая активность улучшает метаболизм центрального жира еще до снижения веса.
Злоупотребление алкоголем
Зависимость между употреблением алкоголя и смертностью от ИБС имеет U-образный характер: у непьющих и особенно у много пьющих риск выше, чем у пьющих умеренно (до 30 г в день в пересчете на «чистый» этанол для мужчин и вдвое меньше для женщин, что соответствует приблизительно 70г водки, 250 мл сухого вина или 2 маленьким банкам пива). Более высокие дозы опасны. Несмотря на то, что умеренные дозы алкоголя благоприятно влияют на риск развития ИБС, другие эффекты алкоголя (повышение АД, риск развития инсульта и внезапной смерти, цирроз печени, влияние на психосоциальный статус) не позволяют рекомендовать его для профилактики ИБС. Кроме того, следует учитывать и высокую калорийность алкоголя, особенно людям с избыточной массой тела. При «сгорании» 1 г этанола образуется 7 ккал, т.е. почти вдвое больше, чем при «сгорании» белков и углеводов.
Физическая активность
У людей с низкой физической активностью ССЗ развиваются в 1,5-2,4 (в среднем в 1,9) раза чаще, чем у людей, ведущих физически активный образ жизни. Ходьба в быстром темпе в течение получаса в день может снизить риск сердечно-сосудистых заболеваний приблизительно на 18% и инсульта на 11%. Бег, по крайней мере, в течение часа каждую неделю может снижать риск ССЗ на 42%. Для профилактики ССЗ и укрепления здоровья наиболее подходят физические упражнения, предусматривающие регулярные ритмические сокращения больших групп мышц: быстрая ходьба, бег трусцой, езда на велосипеде, плавание, ходьба на лыжах и др. Частота занятий физическими упражнениями должна быть не реже 4-5 раз в неделю, продолжительность занятий 30-40 мин, включая период разминки и остывания. При определении интенсивности физических упражнений, допустимой для конкретного пациента, исходят из максимальной частоты сердечных сокращений (ЧСС) после физической нагрузки - она должна быть равна разнице числа 220 и возраста пациента в годах. Для лиц с сидячим образом жизни без симптомов ИБС рекомендуется выбирать такую интенсивность физических упражнений, при которой ЧСС составляет 60-75% от максимальной. Рекомендации для лиц, страдающих ИБС, должны основываться на данных клинического обследования и результатах теста с физической нагрузкой.
- Любое повышение физической активности дает положительный эффект; предпочтительнее ходить по ступенькам пешком вместо лифта
- Выбирать более приемлемую для пациента физическую активность
- 30 мин. средней интенсивности нагрузок 4-5 раз в неделю
- Для повышения мотивации занятия совместно с семьей или друзьями
- Преимущества по снижению веса
- Поощрение врача помогает пациенту поддерживать физическую активность
Стрессы
Влияние острого стресса на людей, уже страдающих сердечно-сосудистыми заболеваниями, очевидно. Стресс приводит к приступам стенокардии, аритмии и развитию сердечной недостаточности. Он также может вызывать внезапное развитие инсульта и/или инфаркта миокарда. Воздействие факторов, как личностных, так и ситуационных, ведущих к увеличению риска ССЗ, может быть уменьшено с помощью «механизмов преодоления», которые подразумевают осознание проблемы и преодоление ее через попытку принять ситуацию и использовать ее наилучшим образом.
Дополнительно к препаратам, необходимым для лечения артериальной гипертензии, дислипидемии и диабета, для профилактики ССЗ и их осложнений в клинической практике должны применяться следующие классы препаратов:
─ ацетилсалициловая кислота и другие антитромбоцитарные препараты всем больным с клиническими симптомами ССЗ и лицам с риском по EuroSCORE > 10%
─ β-адреноблокаторы больным, перенесшим инфаркт миокарда или с дисфункцией левого желудочка при ИБС
─ ингибиторы ангиотензинпревращающего фермента больным с симптомами дисфункции левого желудочка при ИБС и/или АГ
─ антикоагулянты больным ИБС с повышенным риском тромбоэмболических осложнений
— статины больным ИБС с дислипидемией и лицам с риском по EuroSCORE > 5%.
В настоящее время выделяют 2 стратегии профилактики ССЗ, основанные на концепции факторов риска:
- Популяционная, массовой профилактики, направленная на изменение образа жизни и окружающей среды большого контингента населения с целью оздоровления образа жизни и предотвращения появления или снижения уровня факторов риска ССЗ. Важную роль в этой стратегии играют общегосударственные мероприятия, однако инициаторами и “катализаторами” данной стратегии должны быть медицинские работники.
- Высокого риска, направленная на выявление людей высокого риска развития ИБС для последующего его снижения с помощью профилактических мероприятий. Эта стратегия в большей степени доступна врачам и может быть успешно использована и в поликлинической работе.
Эти 2 стратегии не должны противопоставляться, они взаимно дополняют друг друга, и наибольших успехов в профилактике ССЗ можно достигнуть, лишь объединив обе стратегии.
В заключение следует заметить, что даже небольшие изменения, внесенные в образ жизни, могут воздать должное и замедлить старение сердца. Никогда не поздно начать вести здоровый образ жизни. После появления у человека признаков ИБС факторы риска продолжают действовать, способствуя прогрессированию заболевания и ухудшая прогноз, поэтому их коррекция должна быть составной частью тактики лечения.
Атеросклероз: факторы риска, осложнения и лечение
Кстати
При ишемической болезни сердца атеросклеротическое поражение эндотелия, выстилающего внутреннюю поверхность сосудов, может произойти не только в коронарных артериях сердца, но и в других уязвимых местах кровяного русла, на которые приходится наибольший гидравлический удар, провоцируемый повышенным артериальным давлением (выше 140/90 мм рт. ст).
Как правило, это места перехода крупных сосудов в мелкие. Помимо коронарных к таковым относятся сонная и разветвление брюшных артерий.
Важно
- артериальную гипертензию;
- сахарный диабет;
- курение;
- ожирение;
- мужской пол;
- генетическую предрасположенность;
- нарушение липопротеинового состава крови;
- малоподвижный образ жизни и нерациональное питание.
Памятка пациенту
Как правило, лекарственная терапия атеросклероза и ишемической болезни сердца включает в себя препараты для снижения холестерина (статины) и препараты, препятствующие тромбообразованию (антикоагулянты), а также лекарства, адаптирующие сердце к снижению кровотока.
К нелекарственным методам лечения и профилактики атеросклероза относятся следующие мероприятия:
Проверьте себя
Чаще всего заболевание протекает бессимптомно до тех пор, пока просвет артерий не уменьшится до 70-75%. Чтобы до этого не довести, мужчинам после 40 лет и женщинам после 50 (а при наличии факторов риска - и раньше) необходимо регулярно сдавать биохимический анализ крови «на холестерин» (липидный профиль). Для проверки состояния артерий и обнаружения пораженного сосуда используются рентгенологические методы исследования, ультразвуковое исследование, компьютерная томография.
На заметку
Холестерин - абсолютно необходимый нам химический компонент, присутствующий в большинстве тканей. Без него мы просто не смогли бы существовать. При участии холестерина в организме строятся новые клетки, производятся гормоны, усваиваются витамины и т. д.
Но «хорошим» холестерин остается только до тех пор, пока его уровень в крови находится в безопасных пределах. Стоит ему превысить пограничную отметку в 200-250 мг/дл (5,2-6,2 ммоль/л), как из доброго помощника он превращается в настоящего вредителя.
Второй формируется из липопротеидов низкой плотности (ЛПНП), которые при малейшем избытке забивают стенки сосудов атеросклеротическими бляшками.
Факторы риска заболевания — атеросклероз?
К оглавлению >> Атеросклероз и образ жизни
Сердце - это насос, толкающий кровь в самый крупный сосуд - аорту, которая проталкивает кровь ко всем органам и тканям организма. Сердцу вредят перегрузки. Его надо всегда держать в мобильном состоянии, предупреждая заболевание. Эту задачу выполняет, например, ежедневный массаж мизинцев. Если вы ведете малоподвижный образ жизни, постарайтесь в течение дня делать различные физические упражнения. Проснувшись, не следует сразу давать большие нагрузки сердцу. Примите теплый душ с последующим растиранием, проделайте самомассаж. Полезны зарядка, бег трусцой, прогулки.
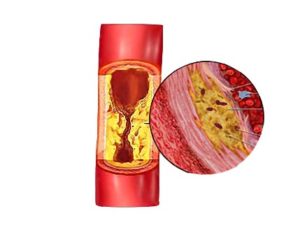
У здоровых людей кровь свободно поступает по артериям во все части тела, снабжая их кислородом и питательными веществами. При атеросклерозе на внутренней стенке артерий образуются бляшки, что приводит к сужению артерий, а в некоторых случаях к полной их закупорке. При повреждении сосудов, питающих сердце, развивается инфаркт, а если атеросклероз поражает артерии, питающие мозг, то многократно возрастает риск инсульта. Также могут быть поражены и другие органы, например почки. Атеросклероз развивается незаметно, с годами поражая все большее число артерий.
Факторы риска развития атеросклероза:
1) возраст (у большинства больных атеросклероз проявляется в возрасте около 40-50 лет и старше);
2) пол (у мужчин атеросклероз проявляется чаще и на 10 лет раньше, чем у женщин);
3) наследственная предрасположенность к развитию атеросклероза;
4) курение;
5) артериальная гипертензия;
6) ожирение;
7) гиперлипидемия (повышенное содержание холестерина и три-глицеридов в крови);
8) сахарный диабет;
9) низкая физическая активность (гиподинамия);
10) психический и эмоциональный стресс.
Лечение заключается в устранении факторов риска атеросклероза и нормализация образа жизни. Возраст, пол, наследственная предрасположенность являются факторами, на которые, к сожалению, мы не можем повлиять. Устранение остальных факторов риска значительно снижает не только вероятность развития атеросклероза . но и задерживает прогрессирование уже имеющихся проявлений заболевания. Основными обратимыми факторами риска являются курение, артериальная гипертензия, гиперлипидемия. О борьбе с артериальной гипертензией изложено ниже (см. главу «Артериальная гипертензия»). Следует прекратить курение. Известно, что у лиц, выкуривающих пачку сигарет в день, смертность на 70%, а риск развития ишемической болезни сердца в 3-5 раз выше, чем у некурящих. Курение значительно повышает также риск внезапной смерти. Атеросклероз коронарных артерий у курящих выражен в значительно большей степени, чем у некурящих. Устранение гиподинамии, высокая физическая активность замедляют развитие атеросклероза . Больным рекомендуются утренняя гимнастика, дозированная ходьба и бег, спортивные игры, ходьба на лыжах и т. д. Коррекция нарушений углеводного обмена, возникающих при сахарном диабете, чрезвычайно важна, так как это заболевание способствует более быстрому прогрессированию атеросклероза.
Общие принципы диетотерапии атеросклероза:
1) уменьшение общего потребления жиров;
2) резкое снижение употребления в пищу насыщенных жирных кислот (животные жиры, сливочное масло, сливки, яйца);
3) обогащение рациона продуктами, богатыми полиненасыщенными жирными кислотами (жидкие растительные масла, рыба, птица), что способствует умеренному снижению артериального давления;
4) увеличение потребления клетчатки и сложных углеводов (овощи, фрукты);
5) замена при приготовлении пищи сливочного масла растительным;
6) резкое уменьшение потребления продуктов, богатых холестерином: мозги, почки, печень, яичный желток (в одном желтке содержится 250 мг), сливочное масло, свиной и бараний жир, жирное мясо и др.
Хлеб: пшеничный из муки II сорта, хлеб зерновой, с отрубями, обдирной, ржаной.
Супы: вегетарианские овощные, молочные, фруктовые, крупяные, щи,свекольник.
Мясо и птица: нежирные сорта говядины, свинины, курицы, индейки, кролика в отварном или запеченном после отваривания виде, куском или рубленые.
Рыба: нежирные сорта в отварном виде или запеченные после отваривания.
Молоко и молочные продукты: молоко кипяченое, кисломолочные продукты, нежирный творог и блюда из него, сметана ограниченно (только для заправки блюд).
Яйца: 1 яйцо в день в виде белкового омлета.
Крупы и макаронные изделия: каши на воде и молоке рассыпчатые и вязкие, пудинги, крупеники, макаронные запеканки.
Овощи: любые в сыром виде, отварные и запеченные, за исключением щавеля, шпината, бобовых, а также грибов.
Фрукты и ягоды: спелые, сладких сортов в натуральном виде, кисели, муссы, компоты, исключается виноградный сок.
Напитки: некрепкий чай, кофе с молоком, отвар шиповника, разведенные натуральные соки.
Запрещаются: крепкие мясные, рыбные, куриные и грибные бульоны; соления; копчености; бараний, свиной жир, редька, редис, бобовые; сдобное тесто, соленая рыба, консервы, ограничиваются потребление сладостей (сахар - 30 г в день), икра, жирная свинина, баранина, салями.
Атеросклероз – это распространенное прогрессирующее заболевание, поражающее крупные и средние артерии в результате накопления в них холестерина, приводящее к нарушению кровообращения. В экономически развитых странах атеросклероз является самой частой причиной заболеваемости и общей смертности.
Функции холестерина :
холестерин - строительный материал для стенок клеток организма;
входит в состав гормонов, витаминов, без которых невозможно нормальное существование человека.
Причины атеросклероза :
нарушения липидного (жирового) обмена;
наследственный генетический фактор;
состояние сосудистой стенки.
Факторы риска :
Модифицируемые :
1.Образ жизни: - гиподинамия, - злоупотребление жирной, богатой холестерином пищей, - особенности личности и поведения – стрессовый тип характера, - злоупотребление алкоголем, - курение. 2. Артериальная гипертензия, артериальное давление 140/90мм.рт.ст. и выше. 3. Сахарный диабет, уровень глюкозы в крови натощак более 6ммоль/л. 4. Гиперхолестеринемия (повышение уровня холестерина в крови). 5. Абдоминальное ожирение (объем талии у мужчин более102см и более 88см у женщин).
Немодифицируемые :
1. Возраст: мужчины старше 45 чет и женщины старше 55 лет или с ранней менопаузой. 2. Мужской пол (мужчины раньше женщин на 10 лет заболевают атеросклерозом). 3. Наличие в семейном анамнезе случаев раннего атеросклероза. Семейные гиперхолестеринемии, имеющие генетическую основу. Инфаркт миокарда, инсульт, внезапная смерть у ближайших родственников в возрасте до 55 лет мужчины и 65 лет женщины.
Патогенез:
до 70% холестерина в организме синтезируется в печени, остальная часть поступает с пищей;
в организме холестерин находится не в свободном состоянии, а входит в состав липопротеинов (комплексные соединения белка и жиров) которые переносят его по кровотоку из печени в ткани, а при избытке холестерина – из тканей обратно в печень, где лишний холестерин утилизируется. В случае нарушения этого процесса и развивается атеросклероз.
Начальные изменения в стенке артерий большого и среднего калибра возникают в молодом возрасте и эволюционируют до фиброаденоматозных бляшек, которые часто развиваются после 40 лет.
Атеросклеротическое поражение сосудов имеет место уже у лиц до 20 лет в 17% случаев, до 39 лет в 60% случаев, а в 50 лет и старше в 85% случаев.
В середину артериальной стенки проникают холестерин, фибрин и другие вещества, которые в дальнейшем образуют атеросклеротическую бляшку.
Под действием избытка холестерина бляшка увеличивается, и возникают препятствия для нормального тока крови через сосуды в месте сужения.
Уменьшается приток крови, развивается воспалительный процесс, образуются и могут оторваться тромбы, с опасностью закупоривания жизненно важных сосудов, прекращения доставки крови в органы.
Симптомы атеросклероза :
Отложение холестерина в стенке артерий сопровождается компенсаторным ее выбуханием наружу, благодаря этому длительное время явные симптомы атеросклероза отсутствуют.
С течением времени происходит трансформация атеросклеротической бляшки от стабильной до нестабильной: возникают трещины и разрывы бляшки.
На поверхности атеросклеротической бляшки образуются тромбы – формируется атеротромбоз, ведущий к прогрессирующему сужению сосудов. Происходит нарушение кровообращения в органах и тканях, появляются клинические симптомы, заметные для пациента.
В зависимости от локализации в сосудистой системе, атеросклероз является основой таких заболеваний:
1. Ишемическая болезнь сердца (стенокардия, инфаркт миокарда, внезапная сердечная смерть, аритмии, сердечная недостаточность).
2. Цереброваскулярные заболевания (транзиторная ишемическая атака, ишемический инсульт).
3. Атеросклероз артерий нижних конечностей (перемежающая хромота, гангрена стоп и голеней).
4. Атеросклероз аорты.
5. Атеросклероз почечных артерий.
6. Атеросклероз мезентериальных артерий (инфаркт кишечника).
Атеросклероз коронарных артерий проявляется стенокардией, развитием инфаркта миокарда, сердечной недостаточностью. Все формы ишемической болезни сердца протекают на фоне атеросклероза. На кардиальные проявления атеросклероза приходится примерно половина всех атеросклеротических поражений.
Атеросклероз аорты часто проявляется после 60 лет.
При атеросклерозе грудного отдела аорты появляются интенсивные жгучие боли за грудиной, отдающие в шею, спину, верхнюю часть живота. При физической нагрузке и на фоне стресса боль усиливается. В отличие от стенокардии боль продолжается сутками, периодически усиливаясь и ослабевая. Могут появиться нарушения глотания, охриплость голоса, головокружения, обморочные состояния.
Для атеросклероза брюшного отдела аорты характерны боли в животе, вздутие живота, запоры.
При атеросклеротическом поражении бифуркации аорты (место разделения аорты на ветви) развивается синдром Лериша с такими проявлениями как: перемежающаяся хромота, похолодание нижних конечностей, импотенция, язвы пальцев стоп. Грозным осложнением атеросклероза аорты является аневризма (расслоение) и разрыв аорты.
Атеросклероз мезентериальных сосудов проявляется резкими, жгучими, режущими болями в животе во время приема пищи, продолжающаяся 2-3 часа, вздутием живота, нарушением стула.
Для атеросклероза почечных артерий характерно стойкое повышение артериального давления, изменениями в анализе мочи.
Атеросклероз периферических артерий проявляется слабостью и повышенной утомляемостью мышц ног, ощущением зябкости в конечностях, перемежающейся хромотой (боль в конечностях появляется во время ходьбы, вынуждает больного остановиться).
Диагностика:
Первичную диагностику атеросклероза проводит терапевт, семейный врач во время ежегодного диспансерного осмотра. Измеряет артериальное давление, определяет индекс массы тела, выявляет факторы риска (гипертоническая болезнь, сахарный диабет, ожирение).
1. Определение уровня липидов, после 30 лет : - общий холестерин (норма менее 5,0 ммоль/л); - холестерин ЛПНП (норма ниже 3,0 ммоль/л); - холестерин ЛПВП (норма выше 1,0 ммоль/л (у мужчин) и выше 1,2 ммоль/л (у женщин); - триглицериды плазмы крови (норма ниже 1,2 ммоль/л); - соотношение общего холестерина/холестерина ЛПВП (индекс атерогенности – фактор развития кардиоваскулярных осложнений). Низкий риск от 2,0 до 2,9, средний риск – от 3,0до 4,9, высокий риск – более 5.
2. Определение группы риска у пациентов без клинических проявлений атеросклероза . Определить индивидуальную степень риска для пациентов позволяет шкала SCORE (системная оценка коронарного риска), с помощью которой можно оценить вероятность фатальных сердечно - сосудистых событий (инфаркт миокарда, инсульт) в течение 10 лет. Низкий риск - <4%, умеренный риск - 4–5%, высокий риск - 5–8% и очень высокий риск - >8%.
При подозрении на атеросклеротические изменения показана консультация специалистов: - кардиолога (при ишемической болезни сердца); - окулиста (атеросклероз сосудов глазного дна); - невролога (церебральный атеросклероз); - нефролога (атеросклероз почечных артерий); - сосудистого хирурга (атеросклероз сосудов нижних конечностей, аорты).
Дополнительные инструментальные методы исследования :
Электрокардиография , с нагрузочными тестами, ультразвуковое исследование сердца, аорты.
Ангиография, коронарография, внутрисосудистое ультразвуковое исследование . Это инвазивные методы исследования. Выявляют атеросклеротические бляшки, позволяют оценить суммарное атеросклеротическое поражение. Применяют у пациентов с клиническими проявлениями атеросклероза (ишемической болезнью сердца).
Дуплексное и триплексное сканирование . Исследование кровотока с ультразвуковой визуализацией сосудов: сонных артерий, брюшного отдела аорты и ее ветвей, артерий нижних и верхних конечностей. Выявляет атеросклеротические бляшки в артериях, оценивает состояние кровотока в сосудах.
Магнитно-резонансная томография . Визуализация стенки артерий и атеросклеротических бляшек.
Лечение атеросклероза
Модификация образа жизни : отказ от курения, употребления алкоголя, антиатеросклеротическая диета, повышение физической активности. При достижении целевого уровня холестерина (общий холестерин до 5 ммоль/л, холестерина ЛПНП ниже 3 ммоль/л) повторный осмотр следует проводить не реже 1 раза в5 лет.
Антиатеросклеротическая диета .
Пищевой рацион должен быть разнообразным, в соответствии с культурными традициями пациента. Калорийность суточного рациона должна быть достаточной для достижения и поддержания нормального веса.
Рекомендуется потребление нежирного мяса и птицы без кожи, кисломолочные продукты, нежирный творог, хлеб зерновой, с отрубями, продуктов, обогащенных ω3-ненасыщенными жирными кислотами (морская и океаническая рыба – лосось, скумбрия, тунец и др.).
Ограничение потребления поваренной соли до 6г в сутки, что соответствует 1 чайной ложке. Соблюдение диеты позволяет снизить уровень холестерина до 10%.
Нормализация показателей массы тела.
Для снижения веса подбирается индивидуальная диета с учетом возраста и сопутствующих заболеваний.
Физические нагрузки при атеросклерозе .
Пациентам без клинических проявлений атеросклероза показаны физические нагрузки в течение 40 мин, ежедневно. Интенсивность нагрузок должна составлять 60% максимальной частоты сердечных сокращений (рассчитывается = 220 – возраст).
Прекращение курения .
Курение (активное и пассивное), в результате резкого снижения ЛПВП (антиатерогенного класса липопротеидов), патологического воздействия на сосудистую систему, нарушения реологических свойств крови - увеличивает на 20% риск заболеваемости и смертности от кардиоваскулярных осложнений. У курильщиков риск развития ишемического инсульта в 2 раза выше, чем у некурящих.
Употребление алкоголя .
Безопасное для здоровья потребление алкоголя – не более 20-30 мл чистого этанола в сутки для мужчин и не более 20 мл в сутки – для женщин, только для практически здоровых лиц, снижает смертность от кардиоваскулярных осложнений. Употребление алкоголя (12-24г в сутки чистого этанола) снижает риск развития кардиоваскулярных осложнений (инфаркта и инсульта) на 20%, а употребление 5 порций алкоголя (60г в сутки) повышает риск кардиоваскулярных осложнений на 65%.
Медикаментозное лечение атеросклероза .
Препараты никотиновой кислоты. Достоинство этих препаратов – низкая цена. Однако для достижения эффекта требуются большие дозы 1,5-3 г в сутки, что в пересчете на имеющиеся в аптеках таблетки никотиновой кислоты составляет 30-60 таблеток по 0,05 г. При приеме такого количества таблеток может возникнуть чувство жара, головные боли, боли в желудке. Не рекомендуется принимать никотиновую кислоту натощак и запивать горячим чаем или кофе. Никотиновая кислота:
эффективно снижает уровень холестерина и триглицеридов в крови,
повышает уровень антиатерогенных липопротеинов высокой плотности.
Однако такое лечение противопоказано пациентам с заболеваниями печени, так как никотиновая кислота может вызвать нарушение работы печени и жировой гепатоз.
Фибраты. К этой группе относятся такие препараты как гевилан, атромид, мисклерон. Они снижают синтез жиров в организме. Они тоже могут нарушать работу печени и усиливать образование камней в желчном пузыре.
Секвестранты желчных кислот. Они связывают желчные кислоты в кишечнике и выводят их. А поскольку желчные кислоты это продукт обмена холестерина и жиров, то тем самым снижают количество холестерина и жиров в крови. К этим препаратам относятся холестид и холестирамин. Все они неприятны на вкус, поэтому обычно рекомендуется запивать их соком или супом. При применении секвестрантов желчных кислот могут быть запоры, метеоризм и другие нарушения со стороны желудочно-кишечного тракта. Кроме этого они могут нарушать всасывание других лекарств, поэтому другие лекарства надо принимать за 1 час или через 4 часа после приема секвестрантов желчных кислот.
Статины. Эти препараты уменьшают производство холестерина самим организмом человека. Статины получают из грибов (зокор, мевакор, правахол) или производят синтетическим путем (лескол). Назначают эти препараты один раз в день, вечером, так как ночью усиливается выработка холестерина. Эффективность статинов доказана многими исследованиями. К сожалению, они тоже могут вызывать нарушение работы печени.
Необходимо помнить, что лечение может быть максимально эффективным только при условии соблюдения рекомендаций врача по принципам здорового питания и здорового образа жизни, а хирургическое лечение атеросклероза – это лишь лечение его грозных осложнений, что, к сожалению, не гарантирует дальнейшего развития и прогрессирования заболевания.
Хирургическое лечение атеросклероза .
При угрозе развития осложнений атеросклероза показано оперативное лечение, которое восстанавливает проходимость артерий (реваскуляризация). При ишемической болезни сердца для предотвращения развития инфаркта проводят стентирование или шунтирование коронарных артерий. При церебральном атеросклерозе, для предупреждения развития инсульта проводят стентирование сонных артерий. Для предотвращения развития гангрены нижних конечностей осуществляют протезирование магистральных артерий. Необходимость и объем оперативного вмешательства устанавливает хирург (кардиохирург, сосудистый хирург).
Профилактика атеросклероза.
Первичная профилактика атеросклероза предполагает:
1. Контроль и достижение целевого уровня холестерина (общий холестерин до 5 ммоль/л, холестерина ЛПНП ниже 3 ммоль/л). 2. Отказ от курения, употребления алкоголя, приема наркотиков. 3. Адекватный уровень физических нагрузок. 4. Нормализация массы тела. 5. Ограничение эмоциональных перегрузок. 6. Нормальные показатели глюкозы крови. 7. Артериальное давление ниже 140/90 мм рт ст. 8. Соблюдение принципов антиатеросклеротической диеты.
К мерам вторичной профилактики , направленной на предупреждение осложнений уже развившегося заболевания, кроме мер первичной профилактики относится также прием гипохолестеринемических препаратов (статинов), антиагрегантов (ацетилсалициловой кислоты).

