Операции при атеросклерозе сосудов нижних конечностей. Шунтирование сосудов нижних конечностей при гангрене
«Shunt» в переводе с английского — обходить препятствие. Если на внутренней стенке артерии образовалась выступающая в просвет атеросклеротическая бляшка и на нее «сел» один или даже несколько тромбов (сгустков крови), то прохождение крови по сосуду блокируется. Ткань, снабжающаяся кровью из итого сосуда, оказывается под угрозой некроза (омертвения). Чтобы так не случилось, хирурги ликвидируют препятствие, возникшее на пути кровотока, вшивая выше и ниже блокированного участка сосуда концы искусственного сосуда — шунт. По этому обходному пути и устремляется поток крови, несущий тканям кислород и питательные вещества (если это артерия) или уносящий продукты обмена (если была блокирована вена).
Выбрать сосуды для шунтов , подготовить место для их вшивания — это очень тонкая и деликатная работа, которая требует тщательной подготовки. Внедрение микрохирургической техники позволило расширить возможности операции, качественно изменить саму операцию и благодаря этому добиваться хороших результатов.
Отложение атеросклеротических бляшек на стенках крупных и средних артерий конечностей приводит к сужению просвета (стенозу), закупорке просвета сосудов и, как следствие — прекращению кровотока в них. Конечно, это происходит постепенно, с годами. Но рано или поздно из-за нарушения кровообращения в ногах, например, при , человек начинает быстро уставать при ходьбе, не может ходить много, у него появляются боли в икроножных мышцах, и ему приходится останавливаться, пережидая их. Возникает так называемый симптом перемежающейся хромоты. На фоне продолжающегося обескровливания на бляшку в сосуде может «сесть» тромб, который полностью перекроет артерию, и тогда ситуация приобретает острый характер, так как может наступить некроз, то есть гангрена ноги. Здесь время идет на минуты. Счастье, если пациент вовремя окажется в специализированном отделении сосудистой хирургии, где с помощью УЗИ обнаружат место блокирования кровотока и быстро проведут спасительную операцию.
Удаление тромба и восстановление кровотока можно сделать непосредственно через разрез или с помощью специального приспособления, вводимого по сосуду . Если таким способом не удается ликвидировать препятствие, то производят шунтирование.
В качестве шунтов , как правило, часто используют синтетические сосуды-протезы различной конфигурации. Но нередко, чтобы спасти артерию, жертвуют веной. У венозной системы такая особенность, что от одной крупной вены могут отходить несколько дублирующих сосудов (например, в ногах). Поэтому один из них можно использовать для протезирования блокированной артерии. Венозная вставка оказывается достаточно прочной и на небольшом участке удерживает артериальный кровоток. К тому же для организма она — родная, поэтому и применяется достаточно широко. Синтетические протезы преимущественно используют при шунтировании крупных сосудов (аорты, подвздошной, бедренной, сонной артерий), так как крупным сосудам постоянно приходится испытывать давление мощного потока крови от работающего сердца.
Бывает, что после зашивания травмированной артерии она суживается, как перешеек в песочных часах (впрочем, это нередко происходит и при атеросклерозе). Чтобы ликвидировать такой дефект, производится аутотрансплантация фрагментом вены . Иными словами, на сузившийся участок артерии ставится «заплатка».
У пациентов с атеросклерозом шунтирующие операции по восстановлению кровотока в мелких артериях порой заканчиваются тромбозом в силу самой системы гемодинамики крови: на периферии, куда вливается кровь по шунтам, сопротивление сосудов выше, чем при прохождении через шунты. Но если из трех артерий голени хоть одна в хорошем состоянии, это позволит развиться обходным путям кровоснабжения. И почему же тогда не рискнуть сделать операцию, сохраняющую человеку ногу и способность двигаться? Ведь сама методика шунтирования мелких (периферических) артерий нижних конечностей с использованием венозных сосудов отработана успешно.
Как вести себя после шунтирования сосудов нижних конечностей?
Периодически сдавать анализы крови, проверяя количество тромбоцитов и состояние протромбина, и оценивать два противоположных процесса — вязкость и антивязкость крови. Всем, перенесшим операцию, необходимо принимать препараты, разжижающие кровь и препятствующие тромбообразованию. Из самых простых это ацетилсалициловая кислота (тромбо-асс и аспирин), но есть и более современные средства, которые улучшают состояние сосудистой стенки на уровне микроциркуляции и качественные характеристики крови. Их пациенту пропишет лечащий врач.
Мы рассказали о шунтировании крупных или мелких артерий, не упоминая вены. Возникает вопрос: » Венам что, не обязательно создавать обходные пути нарушенного кровотока?»
Артерия — это мощный сосуд с толстой стенкой его удобнее оперировать и зашивать у вены менее прочные стенки. Тем не менее сейчас флебология активно развивается — этого требует лечение таких чрезвычайно распространенных патологии вен, как варикозная болезнь и тромбофлебит (воспаление стенки вен с образованием тромбов). Они чреваты опасностью тромбоэмболии. Эмболия — это острая закупорка сосуда каким-то нерастворимым субстратом, принесенным током крови. Этим субс гратом (эмболом) может быть попавший в сосуды при внутрисосудистой инъекции воздух, могут быть части опухоли или оторвавшийся от стенки сосуда тромб.
Это состояние представляет угрозу для жизни, когда единственной возможностью спасти человека становится экстренная операция на венах.
Шунтирование сосудов назначают при серьезных патологиях, которые приводят к ухудшению кровообращения. В каких случаях показано оперативное вмешательство? Каких правил следует придерживаться для скорейшего восстановления, как избежать осложнений?
В каких случаях необходимо шунтирование?
Шунтирование сосудов нижних конечностей – хирургическое вмешательство, которое проводят в условиях стационара. В некоторых случаях по медицинским показаниям возможно проведение операции под местным наркозом, что позволяет избежать серьезных осложнений, сократить продолжительность восстановительного периода.
Шунтирование проводят после тщательного обследования, операцию назначают только в тех случаях, когда применение лекарственных препаратов не привело к улучшению состояния пациента. Во время процедуры создают ответвление сосуда, удаляют тромбы, атеросклеротические бляшки – это помогает устранить застойные явления, восстановить нормальное движение крови. Шунт – искусственный переходник, при помощи которого соединяют части поврежденного сосуда. Их изготавливают из синтетических материалов или отрезка здоровой вены, срок их службы – около 5 лет.
Показания для проведения шунтирования:
- серьезные патологические изменения сосудов;
- варикозное расширение вен;
- атеросклероз сосудов нижних конечностей;
- аневризма периферических сосудов;
- эндартериит;
- наличие тромбов и бляшек, которые перекрывают просвет сосудов;
- гангрена или угроза ее развития.
Иногда в поврежденный сосуд могут вести металлическую трубочку для расширения проходов – такая процедура помогает устранить бляшки. Но для многих пациентов подобные манипуляции противопоказаны, решить проблему поможет только шунтирование.
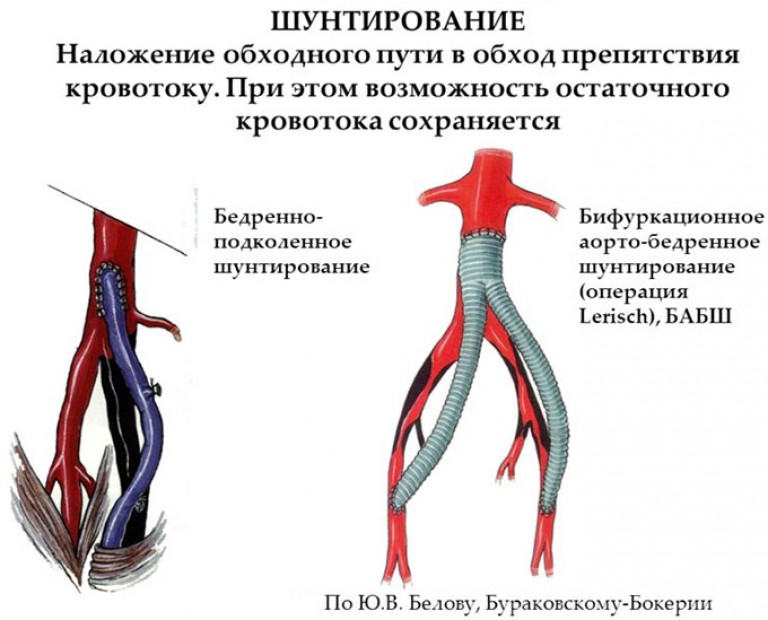
Основные виды шунтирования
Вид шунтирования подбирает лечащий врач, в зависимости от места нахождения поврежденных сосудов, результатов обследования, стадии заболевания, наличия сопутствующих патологий.
Основные варианты шунтирования:
- Бедренно-аортное – кожу разрезают в паховой области или нижней части живота. К стенкам сосуда выше закупоренного участка прикрепляют шунт из высокопрочного полимерного состава, второй конец присоединяют к одной или обеим бедренным аортам.
- Бедренно–подколенное – протез устанавливают через надрез в паховой части и задней поверхности колена. Этот метод используют при поражении артерий в области бедер.
- Берцово-бедренное – в качестве протеза применяют подкожную вену, которую прикрепляют к пораженной артерии. Операция показана при патологических изменениях в сосудах бедер или под коленом.
При полном отсутствии непораженных атеросклерозом артерий устанавливают прыгающие шунты – при помощи мелких анастомозов соединяют здоровые части сосудов. Если поражены артерии в стопе, то проводят микрохирургическое шунтирование с использованием аутовен.
Любой вид шунтирования противопоказан при гипертонии, которая плохо поддается лечению, при тяжелых формах сердечной недостаточности с одышкой и отечностью, частых приступах стенокардии, аневризме сердца, постоянных нарушениях сердечного ритма. Врач может посоветовать отложить операцию при высоком уровне сахара в крови, наличии инфекционных болезней, дерматологических проблем кожных покровов ног.
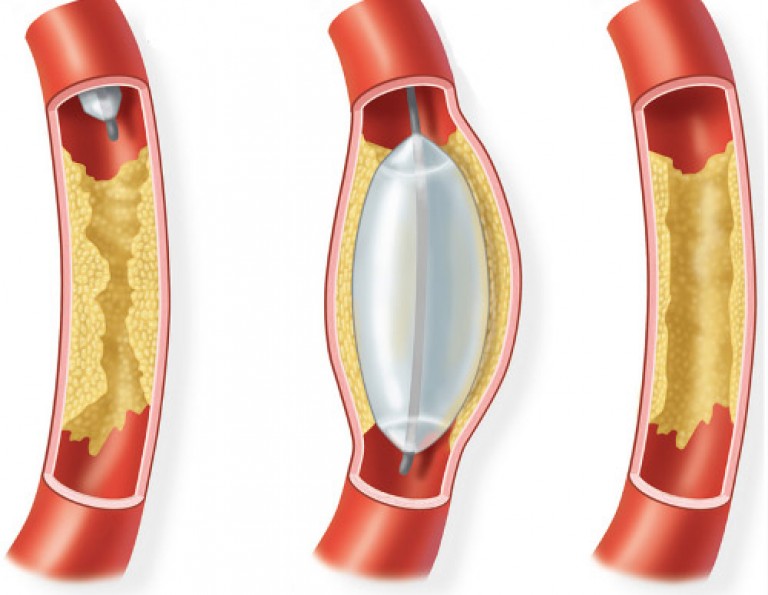
Этапы операции
Шунтирование – серьезная операция, которую проводят после тщательного медицинского обследования. Основные виды предварительной диагностики – общий анализ крови, электрокардиограмма, МРТ, компьютерная томография, дуплексное ультразвуковое исследование. Эти методы помогают определить степень патологических изменений в сосудах и кровотоке.
За неделю до операции пациенту нужно прекратить прием противовоспалительных, разжижающих кровь лекарственных средств, начать пить антибактериальные препараты. За день до хирургического вмешательства ужин должен быть легким, после полуночи следует отказаться от приема воды и пищи.
Основные этапы вживления шунта в сосуды нижних конечностей:
- Хирург делает небольшой надрез немного выше поврежденного сосуда.
- Специалист анализирует уровень кровообращения, находит участок, в который необходимо установить шунт.
- Второй надрез делают ниже поврежденного сосуда, устанавливается переходник.
- Шунт располагают между сухожилиями, волокнами мышц, его проводят до границы здорового участка сосуда.
- Закрепление искусственного элемента, проверка его функциональных качеств.
- Перед наложением швов хирург проверяет проходимость сосудов при помощи артериограммы, дуплексного УЗИ.
Продолжительность шунтирования – 1–3 часа, после окончания пациенту надевают кислородную маску. В течение 1–2 дней человек находится в палате интенсивной терапии, при помощи капельницы ему вводят обезболивающие препараты. Для уменьшения отечности делают холодные компрессы, надевают специальные носки или обувь, которые препятствуют образованию тромбов.
Шунтирование – сложная, дорогостоящая процедура, в среднем ее стоимость составляет 130–160 тыс. руб. Перед операцией пациенту следует тщательно подойти к вопросу выбора клиники и специалиста – даже незначительная ошибка хирурга может привести к серьезным осложнениям, летальному исходу.
Возможные осложнения
Во время операции бывают аллергия на наркоз, сердечный приступ, перепады артериального давления. Часто возникают сильные кровотечения, что приводит к закупорке сосудов сгустками крови. Иногда развиваются инфекционные патологии – это приводит к необходимости ампутации конечности.
После шунтирования артерий нижних конечностей могут наблюдаться повышение температуры в области поврежденных сосудов, воспалительные процессы в районе шва, гнойные выделения, слабость. В этом случае требуются дополнительные обследования, медикаментозная терапия.
Чаще всего осложнения возникают у людей с избыточным весом, диабетиков, гипертоников. Проблемы после шунтирования могут быть при чрезмерно высоком уровне вредного холестерина, у пациентов с плохой физической формой, обструктивными легочными патологиями, почечной недостаточностью, коронарной болезнью. Негативно влияет на ход операции длительное курение, употребление алкоголя.
Особенности восстановления после шунтирования, прогнозы на выздоровление
На протяжении 10–14 дней после операции человек должен находиться в условиях стационара – постоянный контроль специалистов и диагностика поможет убедиться, что шунтирование прошло успешно. При отсутствии осложнений швы снимают через неделю – к этому времени нормализуется кровообращение, общее самочувствие человека улучшается. При выписке из больницы врач дает рекомендации, которые пациент должен соблюдать неукоснительно – только в этом случае прогноз на полное выздоровление будет благоприятным.
Правила поведения в послеоперационный период после шунтирования:
- При появлении болевого синдрома, покраснения прооперированной конечности следует незамедлительно обратиться к врачу – самолечение может стать причиной развития серьезных осложнений.
- Регулярно проходить обследование, заниматься с физиотерапевтом, ежедневно ходить, постепенно увеличивая расстояние.
- Принимать лекарственные средства для нормализации работы сосудов, предотвращения появления новых бляшек и тромбов. Препараты назначает лечащий врач.
- Контролировать вес, исключить из рациона вредную и высококалорийную пищу. Заниматься спортом – нагрузки должны быть умеренными, но регулярными.
- В положении сидя и лежа конечности всегда должны быть приподнятыми.
- Полностью отказаться от пагубных пристрастий – курения, употребления спиртных напитков.
- Категорически запрещается мочить послеоперационные раны, использовать присыпки.
Первые 4 недели после операции на сосудах нижних конечностей самые важные. Нужно употреблять больше продуктов, которые нормализуют уровень холестерина – цитрусовые плоды, ягоды, овощи с высоким содержанием витамина C. В рационе должны присутствовать жирные сорта морской рыбы, все виды капусты, продукты пчеловодства, регулярно следует пить отвар из плодов шиповника. По отзывам пациентов, соблюдение всех правил и рекомендаций позволит ускорить процесс восстановления, свести к минимуму развитие осложнений после шунтирования.
Здоровые сосуды нижних конечностей внутри гладкие, при атеросклерозе на стенках образуются бляшки, которые сужают просвет – это приводит к ухудшению кровообращения, некрозу тканей. При отсутствии положительного результата, неэффективности медикаментозной терапии пациенту назначают шунтирование – это сложная операция, после которой человека ожидает длительное восстановление, ему необходимо строго соблюдать все рекомендации лечащего врача.
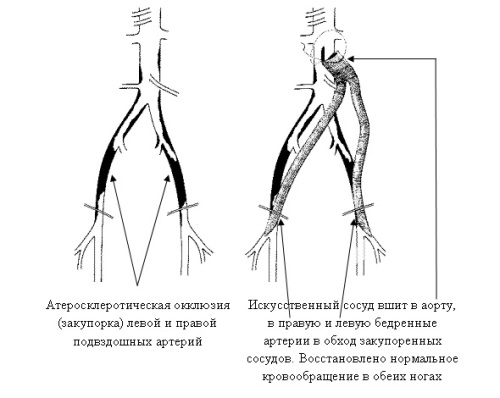
Шунтирование сосудов ног проводится с целью создания шунта в обход закупоренного тромбами или атеросклеротическими бляшками сосуда. Данная операция проделывается, если у пациента тяжелая форма сосудистой недостаточности, и она позволяет сберечь конечность при развитии гангрены. С помощью шунтирования лечится ишемическая болезнь сердца и головного мозга в тяжелой форме, так называемое коронарное шунтирование. Операция проводится таким образом, что от артерии, расположенной выше поражения проводится шунт к артерии, находящейся ниже пораженного участка, тем самым полностью восстанавливается кровоснабжение.
Показания для операции
Шунтирование сосудов нижних конечностей показано при:
- облитерирующем ,
- запрете проводить стентирование или ;
- угрозе ноги, если мучают постоянные боли и консервативное лечение оказалось не эффективным;
Пациент, которому предполагается делать шунтирование должен быть ходячим. Если больной обездвижен в связи с другим тяжелым заболеванием и у него развивается гангрена, то тогда показана ампутация ноги.
Диагностика
Перед операцией шунтирования сосудов нижних конечностей больной должен пройти общеклинические обследования, магнитно-резонансную ангиографию, дуплексное ультразвуковое сканирование и . После всех исследований хирург планирует дальнейшие действия — выбирается артерия ниже пораженного сосуда, которая должна будет обеспечивать кровью конечность. Ее окончательный осмотр – это завершающая стадия диагностики. Если она пригодна, то далее делают операцию, а если врач посчитает артерию непригодной, то продолжать искать или отказываются от шунтирования.
Непосредственно операция проводится под местным или общим наркозом по показаниям врача. Для шунтов берутся подкожные вены бедра, поскольку атеросклерозом они не поражаются, а также они довольно длинные и крупные, их легко изъять. Поэтому они более других подходят на роль шунта. Кроме бедренных вен могут быть использованы и другие вены или шунты из синтетических материалов. Далее хирург делает надрез в месте пораженной артерии, выделяет ее, и там, где предполагается подшивать шунт, делаются разрезы. После чего шунт подшивают на место пораженного сосуда. В общем-то, это и вся операция. По окончании необходимо сделать ангиографию и УЗИ, чтобы проконтролировать функцию шунта, скорость кровотока в нем и в нижних артериях. Если есть сомнения на счет нормальной работы шунта, делается контрастная ангиография и предпринимаются меры по устранению ошибок.
После операции
Обычно, кровоток восстанавливается уже через несколько часов, вена на стопе заполняются, и температура ноги повышается. Меняется характер болевого синдрома в ноге. Если до операции больную ногу хотелось опустить вниз, чтобы уменьшить боль, то после шунтирования наоборот легче с поднятой к верху ногой. Боли трансформируются в жжения, которые через 3-5 дней вовсе пропадают. Н есть еще одно последствие после операции – отек, который довольно длительное время не сходит, но по истечении 2-х месяцев начинает сходить на нет. Шунтирование способствует заживлению гангрены на стопе.
Профилактика
Шунты, как правило, функционируют до 5 лет, но важно периодически делать профилактику тромбозов и проходить обследования. Помним, что при выполнении всех послеоперационных рекомендаций, а главное при правильно выполненной операции вероятность сохранить гангренозную ногу равняется 90%. Важно знать, что после операции атеросклероз никуда не денется, и все равно будет прогрессировать, а бляшки могут вновь создать проблему. Поэтому, врачи рекомендуют больным:
снизить вес;
отказаться от курения;
повысить физическую активность;
ограничить жирные и калорийные продукты в своем рационе;
своевременно проходить обследования;
принимать статины и антикоагулянты.
Необходимо большинству больных. В ряде случаев при опасности возникновения тромбоза в области сосудистого шва, особенно у пожилых больных, назначают антикоагулянты - гепарин, по 5000 ЕД через каждые 4-5 часов. Введение антикоагулянтов допускается через 12- 20 часов после операции. Конечность больного помещают между подушками или фиксируют гипсовой лонгетой и укладывают в постели в горизонтальном положении.
Необходимо, чтобы больные после операций на сосудах в первые дни находились в специальных послеоперационных палатах, где были бы предусмотрены все мероприятия на случай возникновения опасных осложнений. Персонал этих палат, а также больные должны быть обучены методике временной остановки кровотечения (прижатие сосуда на протяжении, наложение жгута). В этих палатах должны быть жгуты; при операциях на конечностях незатянутый жгут укрепляют на проксимальном отделе конечности.
Кроме того, в стерильном биксе приготавливают материал и стерильные резиновые перчатки на случай прижатия кровоточащего сосуда в ране. Помимо этого, в палатах находится стерильная аппаратура для трансфузии крови, кровозамещающие и сердечные средства.
После операции на сосудах можно рекомендовать согревание и легкий дистальных отделов конечности при небольшом похолодании кожи, парестезии. Легкие движения рекомендуется начинать со 2-3-го дня после операции. На 10-11-е сутки в зависимости от характера операции, возраста больного и послеоперационного течения разрешают обычно передвижения по палате. Кожные швы снимают в обычные сроки, на 7-е сутки. В течение всего этого периода применяются общепризнанные мероприятия диетического и медикаментозного характера, как и у других больных, перенесших сложные операции.
Из послеоперационных осложнений после операций на сосудах следует назвать следующие:
- недостаточность периферического кровообращения (ишемические явления);
- кровотечения;
- инфекция раны.
Недостаточность периферического кровообращения (ишемические явления) - наиболее частые и специфические после операций на сосудах осложнения; они связаны с выключением артериальной магистрали лигатурой, тромбом или с обширным сосудистым спазмом.
Лигатура магистральных сосудов в большинстве случаев не приводит к тяжелым ишемическим нарушениям благодаря развитию коллатерального кровообращения. При этом большое значение имеет возраст больного, характер изменений сосудистого русла, ветвления артерий, методика выключения сосуда и другие моменты. Спазм артерии и главное обширной коллатеральной сети, связанный с травмой адвентиции артерии при ранении или лигатуре, несомненно, влияет на развитие ишемии. Данное обстоятельство позволило предложить методы рассечения артерии между лигатурами и артериэктомию, о которых говорилось выше. Эти операции направлены на предупреждение спазма артерий и развитие ишемий.
Быстро наступивший тромбоз или эмболия артерии приводит к еще более выраженному спазму сосудов, который нередко обусловливает гангрену конечности. Медленный, постепенно увеличивающийся, пристеночный тромбоз ведет к менее заметным проявлениям ишемии, так как в данном случае создаются условия для постепенного расширения коллатерального русла.
В легких случаях ишемии имеется небольшая цианотическая окраска кожи дистальных отделов конечности с отдельными островками белого цвета и багровыми пятнами, главным образом на стопе или кисти. Температура кожи несколько понижается, наблюдается небольшое снижение болевой и тактильной чувствительности, движения пальцев сохраняются.
При более тяжелых степенях нарушения кровообращения отмечается резкая постоянная бледность конечности, кожа которой имеет мраморный вид. При сдавлении ногтя или кожи не наблюдается игры капилляров. Температура кожи на этой конечности снижается на 10-15° по сравнению со здоровой стороной. Отмечается отсутствие чувствительности и движений в конечности. При тромбозе и эмболии появляются сильные болевые ощущения на периферии конечности. В дальнейшем при неблагоприятном течении все эти явления нарастают и наступает ишемическая гангрена конечности. Последняя бывает сухой или влажной, в зависимости от различных условий (инфекция, венозный застой). При закупорке общей или внутренней сонной артерии могут иметь место ишемические явления со стороны головного мозга, проявляющиеся различными расстройствами (гемипарез, расстройство зрения).
Правильная организация послеоперационного ухода за больными после операции на сосудах, способствует снижению этих осложнений и смертности. При возникновении кровотечения конечность выше места операции перетягивают жгутом. В случае кровотечения из сосудов шеи, над- и подключичного пространства, таза требуется, чтобы соседи по койке или сам больной прижал рукой кровоточащее место или сдавил сосуд на протяжении. Быстро вызванная медицинская сестра должна надеть стерильную перчатку, разрезать и снять повязку и закрыть пальцами кровоточащий сосуд в глубине раны. Одновременно больному необходимо наладить в палате массивное струйное внутривенное переливание крови, введение противоболевых и сердечных средств. После этого больной поступает в операционную и там выполняют ревизию раны, дополнительно накладывают шов или перевязывают артерию или вену.
Инфекция раны после операций на сосудах представляет большую опасность, особенно при лигатуре магистральной артерии. В этом случае наблюдается выраженная в той или иной степени или ишемия периферических отделов конечности, кислородный дефицит в мышечной ткани, нарушения трофики. При лигатуре вены и венозном застое в условиях загрязнения раны может наступить тромбоз венозных коллатералей и основной вены с последующим инфицированием тромбов.
Особенно часто раневая инфекция возникает после операций по поводу ранений сосудов мирного и военного времени. Процент нагноений после операций по поводу огнестрельных ранений сосудов составлял 23%. Наиболее опасной в этих случаях нужно считать анаэробную инфекцию, которая являлась причиной смерти после операции на сосудах у 12,6% раненых.
Период широкого внедрения в практику антибиотиков, несомненно, уменьшил частоту этого осложнения. Однако и в настоящее время рекомендуется проводить сосудистые операции в особо асептичных условиях (в ряде случаев после предварительного профилактического введения антибиотиков). В конце операции на сосудах используют местно антисептические растворы. После операции на сосудах в течение 3-5 дней назначают инъекции антибиотиков. Требуется также хорошее раны и наблюдение за ней с целью выявления инфекции. При развитии этого осложнения рекомендуется широкое раскрытие и дренирование раны.
Шунтирование сосудов нижних конечностей – хирургическое лечение с целью восстановления кровоснабжения в обход пораженного участка сосуда с помощью создания искусственного анастомоза. Операция проводится в случае стеноза или облитерации сосуда. Шунтирование проводят при облитерации коронарных артерий сердца, но данная операция показана и для лечения ног.
Шунтирование вен назначают тогда, когда лечение с помощью консервативных методов не дало положительного результата и есть риск ампутации конечности. Операцию назначают при:
- Атеросклерозе нижних сосудов на ногах.
- Варикозе вен нижних конечностей.
- Эндартериите.
- Некрозе нижней конечности.
- Аневризме.
- Других патологиях сосудов, когда отмечается стеноз и ишемия тканей и др.
Шунтирование применяется в крайнем случае, только если операция по установке стента или ангиопластика по каким-либо причинам выполнены быть не могут. У пациентов с критической ишемией (нарушением питания тканей в результате недостаточного кровоснабжения) нижних конечностей, как правило, в течение полугода после начала заболевания назначается проведение ампутации ноги. Шунтирование, проведенное пациентам с критической ишемией, позволяет в 90% сохранить больному конечность.
В случае тяжелой формы поражения сосудов, угрожающей жизни пациента, вначале предлагают ангиопластику артерий или вен голени. Эндартериит с гангреной ноги – веская причина для проведения микрохирургического шунтирования. При сегментарном сужении вен показано эндоваскулярное лечение – стентирование, баллонная дилятация или ангиопластика. Проведение операции шунтирования вен используют, чтобы спасти нижнюю конечность, в случае неэффективного лечения.
При стенозе сосуда большой протяженности шунтирование сочетают с проведением протезирования пораженного участка вены или артерии аллопротезом, тромбэндартерэктомией. В случаях множественного атеросклероза сосудов нижних конечностей сочетают проведение шунтирования вен с дилатацией хода. Если питание тканей нарушено длительное время и есть некроз или трофические язвы, то после восстановления кровотока требуется сделать еще операцию по удалению омертвевших тканей и закрытия трофических язв кожным лоскутом. Проведение такой операции может осуществляться в тот же день, что и шунтирование, или через некоторый промежуток времени.
Если некротические изменения затрагивают обширные участки мягких тканей ноги и восстановление кровотока невозможно, то, чтобы спасти жизнь пациента, показана ампутация конечности. Применение шунтирования вен или других методов оперативного лечения и восстановления кровоснабжения нижних конечностей назначают после тщательного исследования состояния нижних сосудов.
Подготовка пациента
Операции шунтирования сосудов нижних конечностей требуют предоперационной подготовки. Врач назначает проведение аппаратного исследования состояния кровеносной системы ног. Это:
- Дуплексное сканирование для осмотра полости вен и артерий, определения локализации закупоренных участков нижних сосудов и скорости гемотока.
- Магнитно-резонансная ангиография для проведения послойного обследования нижних вен.
- Ангиография – проводится оценка характера сужения вены и обнаруживается закупоренный участок по ходу сосуда.
Шунтирование сосудов сердца предваряется УЗИ органа и коронографией. Увеличение риска послеоперационных осложнений лечения наблюдается у пациентов с:
- Высоким кровяным давлением.
- Высоким уровнем холестерина.
- Патологией сердца, легких, почек.
- Сахарным диабетом и т. д.
В таком случае проведение шунтирования вен оправдано только при наличии угрозы для жизни пациента. Проведение тщательной оценки состояния подкожных вен обусловлено тем, что от этого зависит период функционирования шунта и эффективность лечения. Шунтирование искусственным протезом делают в крайнем случае, так как отзывы хирургов свидетельствуют о том, что половина вен закупоривается через 3 года.

Основные варианты
В зависимости от локализации сужения участка по ходу сосуда нижней конечности лечение проводится с применением различных вариантов шунтирования:
- Бедренно-берцовое – при проведении операции используют большую подкожную вену больного, которую оставляют на месте. Такой вид шунтирования сосудов ног – основной метод лечения тяжелой степени ишемии. В начальной стадии гангрены, сопровождающейся некрозом пальцев ноги и трофическими язвами, в 90% удается спасти конечность. Если большая подкожная вена не пригодна, то для лечения берут фрагмент вен ног или рук.
- Шунтирование малоберцовой артерии проводится в случае, если объема крови не достаточно для функционирования шунта. Для успеха лечения необходимо точно установить объем гемотока. Для снижения давления в артерии применяют наложение коллатералей с венами, расположенными по ходу сосуда, на некотором расстоянии от анастомоза.
- Многоэтажные шунты – при отсутствии проходимости артерии на голени ноги могут делаться несколько анастомозов к участкам артерии с сохранившимся гемотоком. Чтобы избежать перегрузки шунтов, используется определенное количество разгрузочных фистул по ходу сосуда.
Микрохирургическое шунтирование на стопе конечности показано при полном закрытии всех артерий голени. Чтобы спасти ногу, лечение проводится с наложением микрошунтов по ходу сосудов стопы. Такая операция стала возможна с применением в хирургии операционного микроскопа при 25-50-кратном увеличении.
Ход проведения
Как делают шунтирование? Как правило, шунтирование проводится под эпидуральной анестезией. Это помогает не только избежать осложнений, вызванных общей анестезией, но и исключить болевые ощущения в послеоперационный период. Сначала делают небольшие разрезы по ходу сосуда в паху, на голени или стопе нижней конечности. После проведения оценки состояния артерии готовят шунт. Через отверстия по ходу вены на голени и бедре вытаскивают сосуд. Шунтирование сосудов нижней конечности начинают с соединения вены с артерией бедра. С помощью вальвулота производят удаление клапанов вены и пускают кровь по большой подкожной вене в латеральную часть ноги.
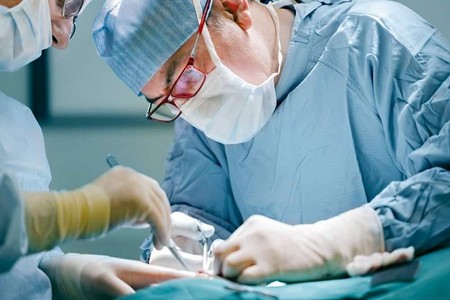
Проводя аппаратное исследование, врач находит места, где кровь по шунту оттекает в боковые ответвления, и через небольшие разрезы по ходу ветвей, проводит их перевязку. Затем под микроскопом пришивают вену к артерии в области голени и стопы, запускают кровоток и оценивают его с помощью УЗИ. Если гемоток в вене в норме, то разрезы зашивают. Если результат неудовлетворительный, то делается повторный аппаратный анализ и пластика сосуда латеральнее шунта. Длительность операции зависит от сложности и обширности поражения сосудов.

