हृदय का इजेक्शन अंश कम और ऊंचा होना। कार्डिएक आउटपुट: विचलन के मानदंड और कारण इजेक्शन अंश क्या है
हृदय के वेंट्रिकल द्वारा प्रति मिनट धमनियों में छोड़े गए रक्त की मात्रा कार्डियोवास्कुलर सिस्टम (सीवीएस) की कार्यात्मक स्थिति का एक महत्वपूर्ण संकेतक है और इसे कहा जाता है मिनट की मात्रा रक्त (आईओसी)। यह दोनों निलय के लिए समान है और आराम की स्थिति में 4.5-5 लीटर है।
हृदय के पम्पिंग कार्य की एक महत्वपूर्ण विशेषता देता है आघात की मात्रा , यह भी कहा जाता है सिस्टोलिक मात्रा या सिस्टोलिक इजेक्शन . आघात की मात्रा- एक सिस्टोल में हृदय के निलय द्वारा धमनी प्रणाली में निकाले गए रक्त की मात्रा। (यदि हम IOC को प्रति मिनट हृदय गति से विभाजित करते हैं, तो हमें मिलता है सिस्टोलिकरक्त प्रवाह की मात्रा (सीओ)। प्रति मिनट 75 बीट के बराबर हृदय संकुचन के साथ, यह 65-70 मिलीलीटर है, काम के दौरान यह 125 मिलीलीटर तक बढ़ जाता है। आराम के समय एथलीटों में यह 100 मिली होती है, काम के दौरान यह बढ़कर 180 मिली हो जाती है। क्लिनिक में आईओसी और सीओ की परिभाषा का व्यापक रूप से उपयोग किया जाता है।
इजेक्शन फ्रैक्शन (ईएफ) - हृदय के स्ट्रोक वॉल्यूम और वेंट्रिकल के अंत-डायस्टोलिक वॉल्यूम के अनुपात के प्रतिशत के रूप में व्यक्त किया गया। एक स्वस्थ व्यक्ति में आराम के समय EF 50-75% होता है, और व्यायाम के दौरान यह 80% तक पहुँच सकता है।
निलय की गुहा में रक्त की मात्रा, जो वह अपने सिस्टोल से पहले व्याप्त है अंत डायस्टोलिकमात्रा (120-130 मिली)।
अंत-सिस्टोलिक मात्रा (ईएसओ) सिस्टोल के तुरंत बाद वेंट्रिकल में शेष रक्त की मात्रा है। आराम करने पर, यह ईडीवी के 50% या 50-60 मिली से कम है। इस रक्त की मात्रा का एक भाग है आरक्षित मात्रा.
भार पर CO में वृद्धि के साथ आरक्षित मात्रा का एहसास होता है। आम तौर पर, यह अंत-डायस्टोलिक का 15-20% होता है।
हृदय की गुहाओं में रक्त की मात्रा, आरक्षित मात्रा के पूर्ण कार्यान्वयन के साथ, अधिकतम सिस्टोल पर शेष है अवशिष्टआयतन। CO और IOC मान स्थिर नहीं हैं। मांसपेशियों की गतिविधि के साथ, हृदय गति बढ़ने और COQ में वृद्धि के कारण IOC 30-38 लीटर तक बढ़ जाता है।
हृदय की मांसपेशियों की सिकुड़न का आकलन करने के लिए कई संकेतकों का उपयोग किया जाता है। इनमें शामिल हैं: इजेक्शन अंश, तेजी से भरने के चरण में रक्त के निष्कासन की दर, तनाव की अवधि के दौरान वेंट्रिकल में दबाव बढ़ने की दर (वेंट्रिकल की जांच करके मापा जाता है) /
रक्त निष्कासन की दर हृदय के डॉपलर अल्ट्रासाउंड द्वारा बदला गया।
दबाव वृद्धि दर गुहाओं में वेंट्रिकुलर को मायोकार्डियल सिकुड़न के सबसे विश्वसनीय संकेतकों में से एक माना जाता है। बाएं वेंट्रिकल के लिए, इस सूचक का मान सामान्यतः 2000-2500 मिमी एचजी/एस है।
इजेक्शन अंश में 50% से कम कमी, रक्त इजेक्शन की दर में कमी, और दबाव में वृद्धि की दर मायोकार्डियल सिकुड़न में कमी और हृदय के पंपिंग कार्य में अपर्याप्तता विकसित होने की संभावना का संकेत देती है।
एम 2 में शरीर के सतह क्षेत्र से विभाजित आईओसी मान को इस प्रकार परिभाषित किया गया है हृदय सूचकांक(एल/मिनट/एम 2)।
एसआई = आईओसी/एस (एल/मिनट × एम 2)
यह हृदय के पम्पिंग कार्य का सूचक है। आम तौर पर, कार्डियक इंडेक्स 3-4 एल/मिनट × एम 2 होता है।
आईओसी, यूओसी और एसआई एक सामान्य अवधारणा से एकजुट हैं हृदयी निर्गम।
यदि आईओसी और महाधमनी (या फुफ्फुसीय धमनी) में रक्तचाप ज्ञात है, तो हृदय के बाहरी कार्य को निर्धारित करना संभव है
पी = आईओसी × बीपी
पी किलोग्राम मीटर (किलो/मीटर) में मिनटों में हृदय का कार्य है।
आईओसी - रक्त की मिनट मात्रा (एल)।
बीपी जल स्तंभ के मीटरों में दबाव है।
शारीरिक आराम के दौरान, हृदय का बाहरी कार्य 70-110 J होता है, कार्य के दौरान यह बढ़कर 800 J हो जाता है, प्रत्येक वेंट्रिकल के लिए अलग से।
इस प्रकार, हृदय का कार्य 2 कारकों द्वारा निर्धारित होता है:
1. इसमें बहने वाले रक्त की मात्रा।
2. धमनियों (महाधमनी और फुफ्फुसीय धमनी) में रक्त के निष्कासन के दौरान संवहनी प्रतिरोध। जब हृदय किसी दिए गए संवहनी प्रतिरोध के साथ सभी रक्त को धमनियों में पंप नहीं कर पाता है, तो हृदय विफलता होती है।
हृदय विफलता 3 प्रकार की होती है:
1. अधिभार से अपर्याप्तता, जब दोष, उच्च रक्तचाप के मामले में सामान्य सिकुड़न के साथ हृदय पर अत्यधिक मांग रखी जाती है।
2. मायोकार्डियल क्षति के मामले में दिल की विफलता: संक्रमण, नशा, बेरीबेरी, बिगड़ा हुआ कोरोनरी परिसंचरण। इससे हृदय की सिकुड़न क्रिया कम हो जाती है।
3. अपर्याप्तता का मिश्रित रूप - गठिया के साथ, मायोकार्डियम में डिस्ट्रोफिक परिवर्तन आदि।
हृदय की गतिविधि की अभिव्यक्तियों का पूरा परिसर विभिन्न शारीरिक विधियों का उपयोग करके दर्ज किया गया है - कार्डियोग्राफी:ईसीजी, इलेक्ट्रोकीमोग्राफी, बैलिस्टोकार्डियोग्राफी, डायनेमोकार्डियोग्राफी, एपिकल कार्डियोग्राफी, अल्ट्रासाउंड कार्डियोग्राफी आदि।
क्लिनिक के लिए निदान पद्धति एक्स-रे मशीन की स्क्रीन पर हृदय की छाया की गति का विद्युत पंजीकरण है। ऑसिलोस्कोप से जुड़ा एक फोटोकेल हृदय समोच्च के किनारों पर स्क्रीन पर लगाया जाता है। जब हृदय गति करता है तो फोटोसेल की रोशनी बदल जाती है। इसे ऑसिलोस्कोप द्वारा हृदय के संकुचन और विश्राम के वक्र के रूप में दर्ज किया जाता है। इस तकनीक को कहा जाता है इलेक्ट्रोकीमोग्राफी.
एपिकल कार्डियोग्रामकिसी भी सिस्टम द्वारा पंजीकृत किया जाता है जो छोटे स्थानीय विस्थापनों को पकड़ता है। सेंसर हृदय आवेग के स्थल के ऊपर 5वें इंटरकोस्टल स्पेस में लगा हुआ है। हृदय चक्र के सभी चरणों का वर्णन करता है। लेकिन सभी चरणों को पंजीकृत करना हमेशा संभव नहीं होता है: हृदय आवेग को अलग तरह से प्रक्षेपित किया जाता है, बल का कुछ हिस्सा पसलियों पर लगाया जाता है। अलग-अलग व्यक्तियों के लिए और एक व्यक्ति के लिए रिकॉर्ड भिन्न हो सकता है, वसा परत के विकास की डिग्री आदि प्रभावित करती है।
क्लिनिक में अल्ट्रासाउंड के उपयोग पर आधारित अनुसंधान विधियों का भी उपयोग किया जाता है - अल्ट्रासाउंड कार्डियोग्राफी.
500 किलोहर्ट्ज़ और उससे अधिक की आवृत्ति पर अल्ट्रासोनिक कंपन छाती की सतह पर लगाए गए अल्ट्रासाउंड उत्सर्जकों द्वारा गठित ऊतकों के माध्यम से गहराई से प्रवेश करते हैं। अल्ट्रासाउंड विभिन्न घनत्वों के ऊतकों से परिलक्षित होता है - हृदय की बाहरी और आंतरिक सतहों से, वाहिकाओं से, वाल्वों से। परावर्तित अल्ट्रासाउंड को कैचिंग डिवाइस तक पहुंचने का समय निर्धारित किया जाता है।
यदि परावर्तक सतह हिलती है, तो अल्ट्रासोनिक कंपन की वापसी का समय बदल जाता है। इस विधि का उपयोग कैथोड किरण ट्यूब की स्क्रीन से रिकॉर्ड किए गए वक्रों के रूप में हृदय की गतिविधि के दौरान उसकी संरचनाओं के विन्यास में परिवर्तन को रिकॉर्ड करने के लिए किया जा सकता है। इन तकनीकों को गैर-आक्रामक कहा जाता है।
आक्रामक तकनीकों में शामिल हैं:
कार्डियक कैथीटेराइजेशन. एक इलास्टिक प्रोब-कैथेटर को खुली हुई बाहु नस के केंद्रीय सिरे में डाला जाता है और हृदय तक (इसके दाहिने आधे भाग में) धकेल दिया जाता है। ब्रैकियल धमनी के माध्यम से महाधमनी या बाएं वेंट्रिकल में एक जांच डाली जाती है।
अल्ट्रासाउंड स्कैन- अल्ट्रासाउंड के स्रोत को कैथेटर का उपयोग करके हृदय में डाला जाता है।
एंजियोग्राफीएक्स-रे आदि के क्षेत्र में हृदय की गतिविधियों का अध्ययन है।
हृदय गतिविधि की यांत्रिक और ध्वनि अभिव्यक्तियाँ। हृदय की ध्वनियाँ, उनकी उत्पत्ति। पॉलीकार्डियोग्राफी। ईसीजी और एफसीजी के हृदय चक्र की अवधि और चरणों के समय और हृदय गतिविधि की यांत्रिक अभिव्यक्तियों की तुलना।
दिल का धक्का.डायस्टोल के दौरान हृदय एक दीर्घवृत्ताभ का आकार ले लेता है। सिस्टोल के दौरान, यह एक गेंद का रूप ले लेता है, इसका अनुदैर्ध्य व्यास कम हो जाता है और इसका अनुप्रस्थ व्यास बढ़ जाता है। सिस्टोल के दौरान शीर्ष ऊपर उठता है और पूर्वकाल छाती की दीवार पर दबाव डालता है। 5वें इंटरकोस्टल स्पेस में, एक हृदय आवेग होता है, जिसे पंजीकृत किया जा सकता है ( एपिकल कार्डियोग्राफी). निलय से रक्त का निष्कासन और वाहिकाओं के माध्यम से इसकी गति, प्रतिक्रियाशील पुनरावृत्ति के कारण, पूरे शरीर में दोलन का कारण बनती है। इन दोलनों का पंजीकरण कहलाता है बैलिस्टोकार्डियोग्राफी. हृदय का कार्य ध्वनि परिघटनाओं के साथ भी होता है।
दिल की आवाज़.हृदय की बात सुनते समय दो स्वर निर्धारित होते हैं: पहला सिस्टोलिक, दूसरा डायस्टोलिक।
सिस्टोलिकस्वर धीमा है, खींचा हुआ है (0.12 सेकंड)। इसकी उत्पत्ति में कई परतीय घटक शामिल हैं:
1. माइट्रल वाल्व बंद करने वाला घटक।
2. ट्राइकसपिड वाल्व का बंद होना।
3. रक्त के निष्कासन का फुफ्फुसीय स्वर।
4. रक्त निष्कासन का महाधमनी स्वर।
आई टोन की विशेषता पुच्छल वाल्वों के तनाव, कण्डरा तंतुओं के तनाव, पैपिलरी मांसपेशियों, निलय के मायोकार्डियम की दीवारों से निर्धारित होती है।
रक्त निष्कासन के घटक तब होते हैं जब मुख्य वाहिकाओं की दीवारें तनावग्रस्त होती हैं। पांचवें बाएं इंटरकोस्टल स्पेस में आई टोन अच्छी तरह से सुनाई देती है। पैथोलॉजी में, पहले स्वर की उत्पत्ति में शामिल हैं:
1. महाधमनी वाल्व खोलने वाला घटक।
2. पल्मोनिक वाल्व का खुलना।
3. फुफ्फुसीय धमनी के खिंचाव का स्वर।
4. महाधमनी फैलाव का स्वर.
आई टोन का प्रवर्धन इसके साथ हो सकता है:
1. हाइपरडायनेमिया: शारीरिक गतिविधि, भावनाएं।
अटरिया और निलय के सिस्टोल के बीच अस्थायी संबंध के उल्लंघन में।
बाएं वेंट्रिकल के खराब भरने के साथ (विशेषकर माइट्रल स्टेनोसिस के साथ, जब वाल्व पूरी तरह से नहीं खुलते हैं)। पहले स्वर के प्रवर्धन के तीसरे संस्करण में महत्वपूर्ण नैदानिक मूल्य है।
आई टोन का कमजोर होना माइट्रल वाल्व अपर्याप्तता के साथ संभव है, जब पत्रक कसकर बंद नहीं होते हैं, मायोकार्डियल क्षति आदि के साथ।
द्वितीय स्वर - डायस्टोलिक(उच्च, लघु 0.08 सेकंड)। तब होता है जब अर्धचंद्र वाल्व बंद हो जाते हैं। स्फिग्मोग्राम पर इसका समतुल्य है - इंसिसुरा. स्वर जितना अधिक होगा, महाधमनी और फुफ्फुसीय धमनी में दबाव उतना ही अधिक होगा। उरोस्थि के दायीं और बायीं ओर दूसरे इंटरकोस्टल स्थान में अच्छी तरह से सुना जाता है। यह आरोही महाधमनी, फुफ्फुसीय धमनी के स्केलेरोसिस के साथ बढ़ता है। "लैब-डैब" वाक्यांश का उच्चारण करते समय I और II हृदय ध्वनियों की ध्वनि सबसे निकट से ध्वनियों के संयोजन को व्यक्त करती है।
लगातार चलने वाली मानव "मोटर" के कार्य का मूल्यांकन करने के लिए कई मात्रात्मक संकेतकों को ध्यान में रखा जाता है। इनमें कार्डियक आउटपुट (ईसी) और कार्डियक इजेक्शन फ्रैक्शन (ईएफ) शामिल हैं।
इन मूल्यों के मानदंड और किसी विशेष रोगी में मापे गए मूल्यों की तुलना डॉक्टर को मायोकार्डियम के "पंपिंग" फ़ंक्शन के कार्यात्मक भंडार और उसमें मौजूद विकृति का एक उद्देश्यपूर्ण विचार प्राप्त करने की अनुमति देती है। हृदय प्रणाली।
इस लेख में दी गई जानकारी, फ़ोटो और वीडियो औसत व्यक्ति को इन मापदंडों के सार को समझने में मदद करेंगे, उन्हें कैसे मापा जाता है, वीएस और एफवीएस के संकेतकों को क्या प्रभावित करता है, और क्या आधुनिक चिकित्सा इन मूल्यों को सामान्य करने के लिए शरीर को प्रभावित कर सकती है।
कार्डियक आउटपुट एक निश्चित अवधि के लिए हृदय से मुख्य वाहिकाओं में आने वाले रक्त की कुल मात्रा या वॉल्यूमेट्रिक रक्त प्रवाह वेग है। आमतौर पर, समय इकाई 1 मिनट होती है, इसलिए चिकित्सकों के बीच "सर्किट मिनट वॉल्यूम" या इसके संक्षिप्त नाम "आईओसी" शब्द का प्रयोग अक्सर किया जाता है।
कार्डियक आउटपुट के मूल्य को प्रभावित करने वाले कारक

कार्डियक आउटपुट इस पर निर्भर करता है:
- आयु और मानवविज्ञान संकेतक;
- मानव स्थिति - आराम (प्रीलोड), शारीरिक गतिविधि के बाद, मनो-भावनात्मक पृष्ठभूमि;
- मायोकार्डियल संकुचन की आवृत्ति और इसकी गुणात्मक विशेषताएं - उनके संकुचन के दौरान बाएं वेंट्रिकल से महाधमनी तक और दाएं वेंट्रिकल से फुफ्फुसीय धमनी तक स्ट्रोक या सिस्टोलिक रक्त मात्रा (एसवीएस);
- "शिरापरक वापसी" का मूल्य - ऊपरी और निचले वेना कावा से दाहिने आलिंद में बहने वाली रक्त की मात्रा, जिसमें पूरे शरीर से रक्त एकत्र किया जाता है;
- मांसपेशियों की दीवार की मोटाई और हृदय कक्षों के आयतन के आयाम (ऊपर चित्र देखें)।
आपकी जानकारी के लिए। वीएस पैरामीटर हृदय तंत्र की पंपिंग (सिकुड़ा हुआ) क्षमता के विशिष्ट संकेतक और सामान्य परिसंचरण के परिधीय रक्त वाहिकाओं की प्रणाली में रक्त प्रवाह के सामान्य प्रतिरोध की वर्तमान स्थिति से भी प्रभावित होता है।
संदर्भ मान और मानक मूल्यांकन पैरामीटर

आज, कार्डियक हेमोडायनामिक्स के सटीक संकेतकों का पता लगाना काफी आसान है। उनमें से अधिकांश की गणना एक गैर-इनवेसिव इकोकार्डियोग्राफिक अल्ट्रासाउंड परीक्षा के दौरान एक कंप्यूटर प्रोग्राम द्वारा की जाती है।
यह प्रक्रिया किसी सार्वजनिक क्लिनिक में नि:शुल्क की जा सकती है, किसी निजी चिकित्सा संस्थान या प्रयोगशाला में की जा सकती है, और यहां तक कि पोर्टेबल डिवाइस वाले विशेषज्ञ को भी आपके घर पर बुलाया जा सकता है। परीक्षा की कीमत 700 से 6,500 रूबल तक होती है, और उपकरण की श्रेणी पर निर्भर करती है।

वीएस और एसवीएस निर्धारित करने के लिए अन्य विधियां हैं - फिक, थर्मोडायल्यूशन, बाएं वेंट्रिकुलोग्राफी, स्टार के सूत्र के अनुसार। उनका कार्यान्वयन आक्रामक है, इसलिए उनका उपयोग हृदय शल्य चिकित्सा में किया जाता है। उनके सार का विवरण केवल विशेषज्ञों के लिए स्पष्ट होगा, लेकिन औसत व्यक्ति के लिए हम स्पष्ट करेंगे कि वे ऑपरेशन के दौरान हृदय प्रणाली की स्थिति की निगरानी करने, गहन देखभाल में रोगी की स्थिति की निगरानी करने के लिए डिज़ाइन किए गए हैं, लेकिन कुछ को कभी-कभी बनाने के लिए भी किया जाता है। एक सटीक निदान.
वीएस को मापने के जो भी तरीके उपयोग किए जाते हैं, एक स्वस्थ वयस्क में जो शारीरिक आराम और मनो-भावनात्मक संतुलन में है, इसके संदर्भ मूल्य 4 से 6 एल / मिनट की सीमा में तय किए जाते हैं, जबकि बाएं वेंट्रिकल से एक संकुचन के लिए महाधमनी से 60 से 100 मिलीलीटर रक्त बाहर निकल जाता है। ऐसे संकेतकों को इष्टतम माना जाता है, बशर्ते कि दिल 60-90 बीट / मिनट की गति से धड़कता हो, ऊपरी दबाव 105 से 155 की सीमा में हो, और निचला - 55 से 95 मिमी एचजी तक हो। कला।
एक नोट पर. दुर्भाग्य से, इकोसीजी हमेशा कार्डियोलॉजिकल निदान को स्पष्ट करने के लिए पर्याप्त नहीं होता है। इसके अलावा, डॉक्टर सीटी टोमोग्राफी, फोनोकेजी, ईएफआई, सीटी कोरोनरी एंजियोग्राफी, रेडियोन्यूक्लाइड डायग्नोस्टिक्स लिख सकते हैं।
कार्डिएक आउटपुट सिंड्रोम
वीएस में कमी "शिरापरक बहिर्वाह" की गति और मात्रा में कमी के साथ-साथ मायोकार्डियल सिकुड़न के उल्लंघन के कारण होती है।

निम्न कार्डियक आउटपुट सिंड्रोम के कारणों में शामिल हैं:
- हृदय की उत्पत्ति के कारण होने वाले रोग या स्थितियाँ या हृदय शल्य चिकित्सा के बाद जटिलताएँ:
- ब्रैडीअरिथमिया, टैचीअरिथमिया;
- हृदय वाल्व दोष;
- अंतिम चरण की कंजेस्टिव हृदय विफलता;
- मायोकार्डियम में चयापचय संबंधी विकार;
- किसी शंट या बड़े बर्तन का अवरोधन;
- रक्त की मात्रा में कमी;
- फुफ्फुस गुहा में हवा का संचय और फेफड़ों की लोब का संपीड़न;
- पेरीकार्डियम की परतों के बीच द्रव का संचय;
- मायोकार्डियम की ऑक्सीजन भुखमरी;
- अम्लता में वृद्धि (पीएच में कमी) की ओर शरीर के एसिड-बेस संतुलन में बदलाव;
- सेप्सिस;
- हृदयजनित सदमे।
- गैर-हृदय प्रक्रियाएं:
- भारी रक्त हानि;
- व्यापक जलन;
- हृदय की तंत्रिका उत्तेजना में कमी;
- नसों का अचानक विस्तार;
- बड़ी नसों में रुकावट;
- एनीमिया;
- कार्बन डाइऑक्साइड विषाक्तता.
एक नोट पर. शरीर की उम्र बढ़ना, लंबे समय तक शारीरिक निष्क्रियता, भुखमरी, आहार जो कंकाल की मांसपेशियों की मात्रा में कमी का कारण बनता है, कम कार्डियक आउटपुट के एक स्थिर सिंड्रोम का कारण बनता है।

उच्च वीएस शारीरिक या मानसिक-भावनात्मक तनाव के जवाब में हृदय की पर्याप्त प्रतिक्रिया है। एक मैराथन धावक का दिल अधिकतम सीमा पर काम करने में सक्षम होता है - शिरापरक वापसी और कार्डियक आउटपुट में 2.5 गुना वृद्धि के साथ, प्रति मिनट 40 लीटर तक पंप करना।
यदि आराम के समय बीसी संकेतक ऊंचा हो जाता है, तो इसका परिणाम हो सकता है:
- हृदय की दीवारों की अतिवृद्धि का प्रारंभिक चरण - "एथलीट का हृदय";
- थायरोटॉक्सिकोसिस;
- धमनीशिरापरक नालव्रण;
- बाएं वेंट्रिकल के अधिभार के साथ पुरानी माइट्रल और महाधमनी अपर्याप्तता;
- कम हीमोग्लोबिन;
- बेरीबेरी रोग (एविटामिनोसिस बी1);
- पगेट की विकृति (विकृत ऑस्टियोडिस्ट्रोफी)।
आपकी जानकारी के लिए। गर्भावस्था के दौरान हृदय प्रणाली पर भार बढ़ने से बीसी में वृद्धि होती है, जो बच्चे के जन्म के बाद अपने आप सामान्य हो जाती है।
हृदय का इजेक्शन अंश क्या है?
कार्डियक हेमोडायनामिक्स को चिह्नित करने वाले मानदंडों में से, कोई अधिक "जटिल" पैरामीटर भी पा सकता है। उनमें से हार्ट इजेक्शन फ्रैक्शन (ईएफएफ) है, जो हृदय संकुचन के दौरान बाएं वेंट्रिकल से निकाले गए रक्त की स्ट्रोक सिस्टोलिक मात्रा और हृदय की मांसपेशियों की विश्राम अवधि के अंत तक इसमें जमा रक्त की मात्रा का प्रतिशत है ( डायस्टोल)।
इस सूचक का उपयोग किसी भी हृदय रोगविज्ञान की भविष्यवाणी करने के लिए किया जाता है।

संदर्भ मूल्य
आराम के समय बाएं वेंट्रिकल के इजेक्शन अंश का मान 47-75% है, और मनो-भावनात्मक और शारीरिक तनाव के साथ, इसका मूल्य 85% तक पहुंच सकता है। वृद्धावस्था में इसकी दर थोड़ी कम हो जाती है। बच्चों में, आराम के समय संदर्भ मान अधिक होते हैं - 60-80%।
एफवीएस मान सिम्पसन या टेकोल्ट्ज़ सूत्रों का उपयोग करके रेडियोन्यूक्लाइड एंजियोग्राफी के दौरान निर्धारित किया जाता है। सर्वेक्षण प्रपत्र इंगित करता है कि कौन सा फॉर्मूला लागू किया गया था, क्योंकि 10% के भीतर विसंगतियां संभव हैं।
हृदय रोग विशेषज्ञ उन मामलों में एफवीएस पर ध्यान देते हैं जब यह 45% और उससे कम हो जाता है। ऐसे मान सिकुड़न अपर्याप्तता के उल्लंघन और हृदय की मांसपेशियों की दक्षता में कमी का नैदानिक लक्षण हैं। 35% से नीचे के संकेतक मायोकार्डियम में अपरिवर्तनीय प्रक्रियाओं का संकेत देते हैं।
आपकी जानकारी के लिए। किसी भी हृदय रोग के प्रारंभिक चरण में, हृदय अंश इजेक्शन दर अनुकूली प्रक्रियाओं के कारण नहीं बदलती है - मांसपेशियों के ऊतकों का मोटा होना, छोटे-व्यास वाहिकाओं और एल्वियोली का पुनर्गठन, ताकत में वृद्धि और / या संकुचन की संख्या। एफवीएस के मूल्य में परिवर्तन तब होता है जब मुआवजा समाप्त हो जाता है।
गिरावट के कारण
निम्न कार्डियक आउटपुट अंश निम्न के कारण होता है:
- रोग, संक्रामक और सूजन प्रक्रियाएं और मायोकार्डियल दोष;
- फुफ्फुसीय उच्च रक्तचाप के कारण हृदय पर बड़ा भार;
- कोरोनरी और फुफ्फुसीय वाहिकाओं की विकृति;
- ट्यूमर का निर्माण और थायरॉयड और अग्न्याशय, अधिवृक्क ग्रंथियों के रोग;
- मधुमेह, मोटापा;
- शराब, तम्बाकू, नशीली दवाओं से विषाक्तता।
ध्यान! ऊर्जा पेय का दुरुपयोग करने वाले युवा और परिपक्व लोगों में मायोकार्डियम के संकुचन कार्य में कमी के मामले तेजी से बढ़ रहे हैं।
लक्षण

इस तथ्य के बावजूद कि कम कार्डियक आउटपुट अंश अपने आप में एक नैदानिक लक्षण है, इसकी अभिव्यक्ति के अपने विशिष्ट लक्षण हैं:
- श्वसन दर में वृद्धि, दम घुटने के संभावित हमले;
- पूर्व-बेहोशी की स्थिति और बेहोशी;
- आँखों में "मक्खियाँ" या "काला पड़ना";
- हृदय गति से टैचीकार्डिया मूल्यों में वृद्धि;
- निचले छोरों (पैर, निचले पैर) की सूजन;
- हाथों और पैरों का सुन्न होना;
- यकृत के आकार में धीरे-धीरे वृद्धि;
- हृदय और पेट के क्षेत्र में दर्द सिंड्रोम (विभिन्न प्रकृति और शक्ति का)।
महत्वपूर्ण! अक्सर, हृदय से कम इजेक्शन अंश वाली बीमारियों से पीड़ित लोग नशे में जैसे दिखते हैं। उनकी गतिविधियों का समन्वय गड़बड़ा जाता है, उनकी चाल अस्थिर हो जाती है, उनकी जीभ उलझ जाती है और अन्य वाणी दोष उत्पन्न हो जाते हैं।
हृदय के इजेक्शन अंश को कैसे बढ़ाया जाए
हृदय के कम इजेक्शन अंश के उपचार का उद्देश्य रोग प्रक्रियाओं को स्थिर करना है, और यह किसी बीमारी या स्थिति के लिए मानक चिकित्सा के हिस्से के रूप में होता है जिसके कारण मायोकार्डियल प्रदर्शन में कमी आई है, और बाएं वेंट्रिकुलर विफलता में सुधार हुआ है। उच्च रक्तचाप से ग्रस्त दवाओं के अलावा, रक्त को पतला करने वाले एंटीप्लेटलेट एजेंट, एंटीकोआगुलंट्स, स्टैटिन, परिधीय वैसोडिलेटर, एंटीरैडमिक दवाएं, एल्डोस्टेरोन और एंजियोटेंसिन 2 रिसेप्टर विरोधी निर्धारित किए जा सकते हैं।

यदि कार्डियक इजेक्शन फ्रैक्शन 35% से कम हो जाता है, तो चिकित्सीय उपायों का उद्देश्य जीवन की गुणवत्ता में सुधार करना है। यदि आवश्यक हो, तो पुन: सिंक्रनाइज़ेशन थेरेपी (कृत्रिम नाकाबंदी) की जाती है। घातक अतालता के मामलों में, पेसमेकर या कार्डियोवेक्टर डिफाइब्रिलेटर लगाया जाता है।
और लेख के अंत में, चीनी स्वास्थ्य-सुधार जिम्नास्टिक से व्यायाम करने के विस्तृत निर्देशों वाला एक वीडियो देखें जो हर किसी के लिए सुलभ है, जो ऊर्जा स्तर पर हृदय प्रणाली को बेहतर बनाने में मदद करेगा।
जब रोगी को परीक्षण के परिणाम प्राप्त होते हैं, तो वह स्वतंत्र रूप से यह पता लगाने की कोशिश करता है कि प्रत्येक प्राप्त मूल्य का क्या मतलब है, मानक से विचलन कितना महत्वपूर्ण है। एक महत्वपूर्ण नैदानिक मूल्य कार्डियक आउटपुट का संकेतक है, जिसका मानदंड महाधमनी में पर्याप्त मात्रा में रक्त को बाहर निकालने का संकेत देता है, और विचलन हृदय की विफलता के करीब आने का संकेत देता है।
हृदय के इजेक्शन अंश का अनुमान
जब कोई मरीज़ दर्द की शिकायत के साथ क्लिनिक से संपर्क करता है, तो डॉक्टर पूर्ण निदान लिखेंगे। एक रोगी जो पहली बार इस समस्या का सामना करता है, वह यह नहीं समझ सकता है कि सभी शब्दों का क्या मतलब है, जब कुछ पैरामीटर बढ़ते या घटते हैं, तो उनकी गणना कैसे की जाती है।
हृदय का इजेक्शन अंश निम्नलिखित रोगी की शिकायतों से निर्धारित होता है:
- दिल का दर्द;
- तचीकार्डिया;
- श्वास कष्ट;
- चक्कर आना और बेहोशी;
- बढ़ी हुई थकान;
- छाती क्षेत्र में दर्द;
- हृदय के काम में रुकावट;
- अंग की सूजन.
डॉक्टर के लिए संकेतक एक जैव रासायनिक रक्त परीक्षण और एक इलेक्ट्रोकार्डियोग्राम होगा। यदि प्राप्त डेटा पर्याप्त नहीं है, तो अल्ट्रासाउंड, इलेक्ट्रोकार्डियोग्राम की होल्टर निगरानी और साइकिल एर्गोमेट्री की जाती है।
इजेक्शन अंश सूचकांक हृदय के निम्नलिखित अध्ययनों में निर्धारित किया जाता है:
- आइसोटोप वेंट्रिकुलोग्राफी;
- रेडियोपैक वेंट्रिकुलोग्राफी।
इजेक्शन अंश का विश्लेषण करना कोई कठिन संकेतक नहीं है; यहां तक कि सबसे सरल अल्ट्रासाउंड मशीन भी डेटा दिखाती है। परिणामस्वरूप, डॉक्टर को यह दर्शाने वाला डेटा प्राप्त होता है कि प्रत्येक धड़कन पर हृदय कितना कुशल है। प्रत्येक संकुचन के दौरान, रक्त का एक निश्चित प्रतिशत वेंट्रिकल से वाहिकाओं में निकाल दिया जाता है। इस आयतन को इजेक्शन अंश कहा जाता है। यदि वेंट्रिकल में 100 मिलीलीटर रक्त में से 60 सेमी 3 प्राप्त हुआ, तो कार्डियक आउटपुट 60% था।
बाएं वेंट्रिकल का कार्य सांकेतिक माना जाता है, क्योंकि रक्त हृदय की मांसपेशी के बाईं ओर से प्रणालीगत परिसंचरण में प्रवेश करता है। यदि बाएं वेंट्रिकल के काम में विफलता का समय पर पता नहीं लगाया गया, तो हृदय विफलता होने का खतरा होता है। कम कार्डियक आउटपुट हृदय की पूरी ताकत से संकुचन करने में असमर्थता को इंगित करता है, इसलिए, शरीर को रक्त की आवश्यक मात्रा प्रदान नहीं की जाती है। इस मामले में, हृदय को चिकित्सकीय सहायता प्रदान की जाती है।
इजेक्शन अंश की गणना कैसे की जाती है?
गणना करने के लिए, निम्न सूत्र का उपयोग किया जाता है: स्ट्रोक की मात्रा गुणा हृदय गति। परिणाम दिखाएगा कि 1 मिनट में हृदय द्वारा कितना रक्त बाहर निकाला जाता है। औसत मात्रा 5.5 लीटर है.
कार्डियक आउटपुट की गणना के लिए सूत्रों के नाम हैं।
- टेइचोल्ज़ सूत्र. गणना प्रोग्राम द्वारा स्वचालित रूप से की जाती है, जिसमें बाएं वेंट्रिकल के अंतिम सिस्टोलिक और डायस्टोलिक वॉल्यूम पर डेटा दर्ज किया जाता है। अंग का आकार भी मायने रखता है।
- सिम्पसन सूत्र. मुख्य अंतर सभी वर्गों के दायरे में आने की संभावना में निहित है। अध्ययन अधिक खुलासा करने वाला है, इसके लिए आधुनिक उपकरणों की आवश्यकता है।
दो अलग-अलग फ़ार्मुलों द्वारा प्राप्त डेटा में 10% का अंतर हो सकता है। डेटा हृदय प्रणाली की किसी भी बीमारी के निदान के लिए संकेतक हैं।
कार्डियक आउटपुट के प्रतिशत को मापने में महत्वपूर्ण बारीकियाँ:
- परिणाम व्यक्ति के लिंग से प्रभावित नहीं होता है;
- व्यक्ति जितना बड़ा होगा, दर उतनी ही कम होगी;
- एक रोग संबंधी स्थिति को 45% से नीचे का संकेतक माना जाता है;
- 35% से कम संकेतक में कमी से अपरिवर्तनीय परिणाम होते हैं;
- कम दर एक व्यक्तिगत विशेषता हो सकती है (लेकिन 45% से कम नहीं);
- उच्च रक्तचाप के साथ संकेतक बढ़ता है;
- जीवन के पहले कुछ वर्षों में, बच्चों में इजेक्शन दर मानक (60-80%) से अधिक हो जाती है।
सामान्य ईएफ
आम तौर पर, अधिक रक्त प्रवाहित होता है, भले ही हृदय वर्तमान में लोड हो या आराम पर हो। कार्डियक आउटपुट का प्रतिशत निर्धारित करने से हृदय विफलता का समय पर निदान संभव हो जाता है।

हृदय के इजेक्शन अंश का सामान्य मान
कार्डियक आउटपुट की दर 55-70% है, 40-55% को कम दर के रूप में पढ़ा जाता है। यदि संकेतक 40% से नीचे चला जाता है, तो हृदय विफलता का निदान किया जाता है, 35% से नीचे का संकेतक निकट भविष्य में संभावित अपरिवर्तनीय जीवन-घातक हृदय विफलता का संकेत देता है।
मानक से अधिक होना दुर्लभ है, क्योंकि शारीरिक रूप से हृदय महाधमनी में जितना होना चाहिए उससे अधिक रक्त बाहर निकालने में सक्षम नहीं है। प्रशिक्षित लोगों, विशेष रूप से एथलीटों, स्वस्थ, सक्रिय जीवनशैली जीने वाले लोगों में संकेतक 80% तक पहुंच जाता है।
कार्डियक आउटपुट में वृद्धि मायोकार्डियल हाइपरट्रॉफी का संकेत दे सकती है। इस बिंदु पर, बायां वेंट्रिकल हृदय विफलता के प्रारंभिक चरण की भरपाई करने की कोशिश करता है और रक्त को अधिक बल के साथ बाहर धकेलता है।
भले ही शरीर बाहरी परेशान करने वाले कारकों से प्रभावित न हो, यह गारंटी है कि प्रत्येक संकुचन के साथ 50% रक्त बाहर निकल जाएगा। यदि कोई व्यक्ति अपने स्वास्थ्य को लेकर चिंतित है तो उसे 40 वर्ष की आयु के बाद हृदय रोग विशेषज्ञ से वार्षिक चिकित्सीय जांच कराने की सलाह दी जाती है।
निर्धारित चिकित्सा की शुद्धता भी व्यक्तिगत सीमा की परिभाषा पर निर्भर करती है। संसाधित रक्त की अपर्याप्त मात्रा सहित सभी अंगों में ऑक्सीजन की आपूर्ति में कमी का कारण बनती है।
हृदय के इजेक्शन अंश में कमी के कारण
निम्नलिखित विकृति के कारण कार्डियक आउटपुट के स्तर में कमी आती है:
- कार्डियक इस्किमिया;
- हृद्पेशीय रोधगलन;
- हृदय ताल गड़बड़ी (अतालता, क्षिप्रहृदयता);
- कार्डियोमायोपैथी.
हृदय की मांसपेशियों की प्रत्येक विकृति अपने तरीके से वेंट्रिकल के काम को प्रभावित करती है। कोरोनरी हृदय रोग के दौरान, रक्त प्रवाह कम हो जाता है, दिल का दौरा पड़ने के बाद, मांसपेशियां घावों से ढक जाती हैं जो सिकुड़ नहीं पाती हैं। लय के उल्लंघन से चालकता में गिरावट आती है, हृदय तेजी से घिसता है और मांसपेशियों के आकार में वृद्धि होती है।
किसी भी बीमारी की शुरुआती अवस्था में इजेक्शन फ्रैक्शन में ज्यादा बदलाव नहीं होता है। हृदय की मांसपेशियां नई परिस्थितियों के अनुकूल ढल जाती हैं, मांसपेशियों की परत बढ़ती है, छोटी रक्त वाहिकाओं का पुनर्निर्माण होता है। धीरे-धीरे, हृदय की क्षमताएं समाप्त हो जाती हैं, मांसपेशियों के तंतु कमजोर हो जाते हैं, अवशोषित रक्त की मात्रा कम हो जाती है।
अन्य बीमारियाँ जो कार्डियक आउटपुट को कम करती हैं:
- एनजाइना;
- उच्च रक्तचाप;
- वेंट्रिकल की दीवार का धमनीविस्फार;
- संक्रामक और सूजन संबंधी बीमारियाँ (पेरिकार्डिटिस, मायोकार्डिटिस);
- मायोकार्डियल डिस्ट्रोफी;
- कार्डियोमायोपैथी;
- जन्मजात विकृति, शरीर की संरचना का उल्लंघन;
- वाहिकाशोथ;
- संवहनी रोगविज्ञान;
- शरीर में हार्मोनल व्यवधान;
- मधुमेह;
- मोटापा;
- ग्रंथियों के ट्यूमर;
- नशा.
कम इजेक्शन अंश के लक्षण
कम इजेक्शन अंश गंभीर हृदय संबंधी विकृति का संकेत देता है। निदान प्राप्त करने के बाद, रोगी को हृदय पर अत्यधिक तनाव को दूर करने के लिए, अपनी जीवन शैली पर पुनर्विचार करने की आवश्यकता होती है। स्थिति बिगड़ने से भावनात्मक विकार हो सकते हैं।
रोगी निम्नलिखित लक्षणों की शिकायत करता है:
- बढ़ी हुई थकान, कमजोरी;
- घुटन की भावना की घटना;
- श्वसन संबंधी विकार;
- लापरवाह स्थिति में सांस लेने में कठिनाई;
- दृश्य गड़बड़ी;
- होश खो देना;
- दिल का दर्द;
- बढ़ी हृदय की दर;
- निचले अंगों की सूजन.
अधिक उन्नत चरणों में और माध्यमिक रोगों के विकास के साथ, निम्नलिखित लक्षण उत्पन्न होते हैं:
- अंगों की संवेदनशीलता में कमी;
- जिगर का बढ़ना;
- तालमेल की कमी;
- वजन घटना
- मतली, उल्टी, खून आना;
- पेट में दर्द;
- फेफड़ों और पेट में तरल पदार्थ का जमा होना।
भले ही कोई लक्षण न हों, इसका मतलब यह नहीं है कि कोई व्यक्ति हृदय विफलता से पीड़ित नहीं है। इसके विपरीत, ऊपर सूचीबद्ध स्पष्ट लक्षणों के परिणामस्वरूप हमेशा कार्डियक आउटपुट का प्रतिशत कम नहीं होगा।
अल्ट्रासाउंड - मानदंड और व्याख्या

हृदय की अल्ट्रासाउंड जांच
अल्ट्रासाउंड परीक्षा कई संकेतक प्रदान करती है जिसके द्वारा डॉक्टर हृदय की मांसपेशियों की स्थिति, विशेष रूप से बाएं वेंट्रिकल की कार्यप्रणाली का आकलन करता है।
- कार्डियक आउटपुट, मानक 55-60% है;
- दाहिने कक्ष के आलिंद का आकार, आदर्श 2.7-4.5 सेमी है;
- महाधमनी व्यास, सामान्य 2.1-4.1 सेमी;
- बाएं कक्ष के आलिंद का आकार, मानक 1.9-4 सेमी है;
- स्ट्रोक की मात्रा, सामान्य 60-100 सेमी.
प्रत्येक संकेतक का अलग-अलग मूल्यांकन करना महत्वपूर्ण नहीं है, बल्कि समग्र नैदानिक तस्वीर का मूल्यांकन करना महत्वपूर्ण है। यदि केवल एक संकेतक में मानक से ऊपर या नीचे विचलन था, तो कारण निर्धारित करने के लिए अतिरिक्त शोध की आवश्यकता होगी।
कम इजेक्शन फ्रैक्शन के लिए उपचार की आवश्यकता कब होती है?
अल्ट्रासाउंड परिणाम प्राप्त करने और कार्डियक आउटपुट के कम प्रतिशत का निर्धारण करने के तुरंत बाद, डॉक्टर उपचार योजना निर्धारित करने और दवाएं लिखने में सक्षम नहीं होंगे। पैथोलॉजी के कारण से निपटना आवश्यक है, न कि कम इजेक्शन अंश के लक्षणों से।
संपूर्ण निदान, रोग की परिभाषा और उसके चरण के बाद थेरेपी का चयन किया जाता है। कुछ मामलों में, यह ड्रग थेरेपी है, कभी-कभी सर्जरी।
घटे हुए इजेक्शन अंश को कैसे बढ़ाएं?
सबसे पहले, कम इजेक्शन अंश के मूल कारण को खत्म करने के लिए दवाएं निर्धारित की जाती हैं। उपचार का एक अनिवार्य बिंदु ऐसी दवाएं लेना है जो मायोकार्डियल सिकुड़न (कार्डियक ग्लाइकोसाइड्स) को बढ़ाती हैं। डॉक्टर परीक्षणों के परिणामों के आधार पर उपचार की खुराक और अवधि का चयन करते हैं, अनियंत्रित सेवन से ग्लाइकोसिडिक हो सकता है।
दिल की विफलता का इलाज केवल गोलियों से नहीं किया जाता है। रोगी को पीने के शासन को नियंत्रित करना चाहिए, पीने वाले तरल पदार्थ की दैनिक मात्रा 2 लीटर से अधिक नहीं होनी चाहिए। आहार से नमक हटा देना चाहिए। इसके अतिरिक्त, मूत्रवर्धक, बीटा-ब्लॉकर्स, एसीई अवरोधक, डिगॉक्सिन निर्धारित हैं। हृदय की ऑक्सीजन की आवश्यकता को कम करने वाली दवाएं स्थिति को कम करने में मदद करेंगी।
आधुनिक शल्य चिकित्सा पद्धतियाँ कोरोनरी रोग में रक्त प्रवाह को बहाल करती हैं और गंभीर हृदय दोषों को समाप्त करती हैं। अतालता से, एक कृत्रिम हृदय चालक स्थापित किया जा सकता है। जब कार्डियक आउटपुट का प्रतिशत 20% से कम हो जाता है तो ऑपरेशन नहीं किया जाता है।
रोकथाम
निवारक उपायों का उद्देश्य हृदय प्रणाली की स्थिति में सुधार करना है।
- सक्रिय जीवन शैली।
- कक्षाएं .
- उचित पोषण।
- बुरी आदतों की अस्वीकृति.
- बाहरी मनोरंजन।
- तनाव से मुक्ति.
हृदय का इजेक्शन अंश क्या है:
पसंद किया? लाइक करें और अपने पेज पर सेव करें!
आज ख़राब पारिस्थितिकी के कारण बहुत से लोगों का स्वास्थ्य अस्थिर है। यह मानव शरीर के सभी अंगों और प्रणालियों पर लागू होता है। इसलिए, आधुनिक चिकित्सा ने रोग प्रक्रियाओं के अध्ययन के अपने तरीकों का विस्तार किया है। कई मरीज़ आश्चर्य करते हैं कि हृदय का इजेक्शन अंश (ईएफ) क्या है। उत्तर सरल है, यह स्थिति सबसे सटीक संकेतक है जो मानव हृदय प्रणाली के प्रदर्शन के स्तर को निर्धारित कर सकती है। अधिक सटीक रूप से, अंग के प्रभाव के समय मांसपेशियों की ताकत।
हृदय के इजेक्शन अंश को निलय की सिस्टोलिक अवस्था में वाहिकाओं से गुजरने वाले रक्त द्रव्यमान की मात्रा के प्रतिशत के रूप में परिभाषित किया जा सकता है।
उदाहरण के लिए, 100 मिलीलीटर पर, 65 मिलीलीटर रक्त क्रमशः वाहिकाओं की प्रणाली में प्रवेश करता है, हृदय अंश का कार्डियक आउटपुट 65% है। एक दिशा या किसी अन्य में कोई भी विचलन उपस्थिति का एक संकेतक है, जिसके लिए तत्काल उपचार की आवश्यकता होती है।
ज्यादातर मामलों में, माप बाएं वेंट्रिकल से लिया जाता है, क्योंकि इससे रक्त द्रव्यमान प्रणालीगत परिसंचरण में भेजा जाता है। जब यहां आसुत सामग्री की मात्रा में कमी होती है, तो यह आमतौर पर एक परिणाम होता है।
बाएं वेंट्रिकल के हृदय के इजेक्शन अंश के रूप में इस तरह के निदान रोगियों के लिए निर्धारित हैं:
- गहन।
- शरीर के कार्य में व्यवस्थित विफलताएँ।
- सांस की तकलीफ और.
- बार-बार बेहोशी और चक्कर आना।
- कमजोरी और थकान.
- प्रदर्शन में कमी.
ज्यादातर मामलों में, जांच के दौरान हृदय का अल्ट्रासाउंड () और कार्डियोग्राम निर्धारित किया जाता है। ये अध्ययन हृदय के बाएँ और दाएँ भाग में इजेक्शन के स्तर की संभावना बताते हैं। इस तरह के निदान सभी रोगियों के लिए काफी जानकारीपूर्ण और सुलभ हैं।
कारण
वास्तव में, हृदय के कम इजेक्शन अंश का कारण अंग की खराबी है। हृदय विफलता को एक ऐसी स्थिति माना जाता है जो सिस्टम की दीर्घकालिक खराबी के परिणामस्वरूप उत्पन्न हुई है। सूजन संबंधी बीमारियाँ, प्रतिरक्षा प्रणाली की खराबी, आनुवंशिक और चयापचय संबंधी गड़बड़ी, गर्भावस्था और बहुत कुछ इस विकृति को जन्म दे सकता है।
अक्सर दिल की विफलता का कारण अंग के इस्किमिया की उपस्थिति, पिछले दिल का दौरा, उच्च रक्तचाप और कोरोनरी धमनी रोग का संयोजन और वाल्वुलर विकृतियां होती हैं।
अक्सर, हृदय के कम इजेक्शन अंश के लक्षण अंग की विफलता में प्रकट होते हैं। निदान को स्पष्ट करने के लिए, आपको एक विस्तृत परीक्षा से गुजरना होगा और कई परीक्षण पास करने होंगे।
यदि आवश्यक हो, तो डॉक्टर कई औषधीय दवाएं लिखते हैं जो हृदय की कार्य क्षमता में वृद्धि का कारण बन सकती हैं। यह शिशुओं से लेकर बुजुर्गों तक किसी भी आयु वर्ग के रोगियों पर लागू होता है।

इलाज
हृदय के कम इजेक्शन अंश के लिए सबसे लोकप्रिय उपचार दवाओं का उपयोग है। ऐसे मामलों में जहां इस रोग प्रक्रिया का मुख्य कारण हृदय विफलता है, तो रोगी को जीव की उम्र और विशेषताओं को ध्यान में रखते हुए उपचार के लिए चुना जाता है।
आहार पर प्रतिबंध लगाने की लगभग हमेशा सिफारिश की जाती है, साथ ही तरल पदार्थ का सेवन भी कम करने की सलाह दी जाती है। प्रति दिन 2 लीटर से अधिक नहीं पीना आवश्यक है, और उसके बाद केवल शुद्ध, गैर-कार्बोनेटेड पानी पीना चाहिए। यह ध्यान देने योग्य है कि उपचार की पूरी अवधि के लिए भोजन में नमक का उपयोग लगभग पूरी तरह से त्यागना आवश्यक है। कई एसीई अवरोधक, डिगॉक्सिन और बीटा-ब्लॉकर्स निर्धारित हैं।
ये सभी फंड परिसंचारी रक्त द्रव्यमान की मात्रा को काफी कम कर देते हैं, जिसके परिणामस्वरूप शरीर के काम का स्तर कम हो जाता है। कई अन्य दवाएं शरीर की ऑक्सीजन की आवश्यकता को कम करने में सक्षम हैं, साथ ही इसकी कार्यक्षमता को सबसे प्रभावी और साथ ही कम महंगी बनाती हैं। कुछ उन्नत मामलों में, सभी कोरोनरी वाहिकाओं में रक्त के प्रवाह को बहाल करने के लिए सर्जरी का उपयोग किया जाता है। के लिए एक समान विधि का उपयोग किया जाता है।
गंभीर दोषों और रोग प्रक्रियाओं के मामलों में, दवा चिकित्सा के साथ संयोजन में केवल सर्जरी का उपयोग उपचार के रूप में किया जाता है। यदि आवश्यक हो, तो कृत्रिम वाल्व स्थापित किए जाते हैं जो फाइब्रिलेशन सहित कई अन्य हृदय विफलताओं को रोक सकते हैं। वाद्य तरीकों का उपयोग अंतिम उपाय के रूप में किया जाता है, जब दवा चिकित्सा हृदय प्रणाली के काम में कुछ समस्याओं को खत्म करने में असमर्थ होती है।
आदर्श
हृदय के इजेक्शन अंश के प्राकृतिक मानदंड को निर्धारित करने के लिए, एक विशेष सिम्पसन या टेइचोलज़ तालिका का उपयोग किया जाता है। यह ध्यान देने योग्य है कि पूरी जांच के बाद ही डॉक्टर एक सटीक निदान स्थापित कर सकता है और तदनुसार, सबसे पर्याप्त उपचार लिख सकता है।
हृदय प्रणाली में किसी भी रोग प्रक्रिया की उपस्थिति ऑक्सीजन () और पोषक तत्वों की नियमित कमी के कारण होती है। ऐसे मामलों में हृदय की मांसपेशियों को सहारे की जरूरत होती है।
एक नियम के रूप में, सभी डेटा की गणना विशेष उपकरणों पर होती है जो विचलन की उपस्थिति का पता लगा सकते हैं। अधिकांश आधुनिक विशेषज्ञ, अल्ट्रासाउंड डायग्नोस्टिक्स का उपयोग करते समय, सिम्पसन विधि को प्राथमिकता देते हैं, जो सबसे सटीक परिणाम देता है। टेइचोल्ज़ फॉर्मूला आमतौर पर कम इस्तेमाल किया जाता है। निदान की एक या दूसरी विधि के पक्ष में चुनाव उपस्थित चिकित्सक द्वारा परीक्षणों के परिणामों और रोगी के स्वास्थ्य की स्थिति के आधार पर किया जाता है। हृदय का इजेक्शन अंश किसी भी उम्र में सामान्य होना चाहिए, अन्यथा विफलता को विकृति विज्ञान के रूप में गिना जा सकता है।
दोनों विधियों का सटीक परिणाम 50-60% के बीच माना जाता है। उनके बीच मामूली अंतर की अनुमति है, लेकिन 10% से अधिक नहीं। आदर्श रूप से, वयस्कों में हृदय का सामान्य अंश बिल्कुल इसी प्रतिशत स्तर का होता है। दोनों विधियों को अत्यधिक जानकारीपूर्ण माना जाता है। एक नियम के रूप में, सिम्पसन तालिका के अनुसार, बाहरी हिस्सा 45% है, और टेकोल्ट्ज़ के अनुसार - 55%। जब मान 35-40% तक कम हो जाते हैं, तो यह हृदय विफलता की उन्नत डिग्री का प्रमाण है, जिससे मृत्यु हो सकती है।
आम तौर पर, हृदय को पंप किए गए रक्त का कम से कम 50% बाहर निकाल देना चाहिए। इस निशान में कमी के साथ, हृदय विफलता होती है, ज्यादातर मामलों में यह प्रगतिशील होती है, जो कई आंतरिक अंगों और प्रणालियों में रोग प्रक्रियाओं के विकास को प्रभावित करती है।
बच्चों में इजेक्शन अंश मानदंड 55 से 70% तक भिन्न होता है। यदि इसका स्तर 40-55% से नीचे है, तो यह पहले से ही हृदय की खराबी का संकेत देता है। ऐसे विचलन को रोकने के लिए, हृदय रोग विशेषज्ञ द्वारा निवारक परीक्षा आयोजित करना आवश्यक है।
साइट - हृदय और रक्त वाहिकाओं के बारे में एक चिकित्सा पोर्टल। यहां आपको वयस्कों और बच्चों में हृदय रोगों के कारणों, नैदानिक अभिव्यक्तियों, निदान, उपचार के पारंपरिक और लोक तरीकों के बारे में जानकारी मिलेगी। और यह भी कि हृदय को स्वस्थ कैसे रखा जाए और रक्त वाहिकाओं को अंतिम वर्षों तक कैसे साफ रखा जाए।
अपने चिकित्सक से परामर्श किए बिना साइट पर पोस्ट की गई जानकारी का उपयोग न करें!
साइट के लेखक अभ्यासरत चिकित्सा विशेषज्ञ हैं। प्रत्येक लेख उनके व्यक्तिगत अनुभव और ज्ञान का एक केंद्र है, जो विश्वविद्यालय में वर्षों के अध्ययन, सहकर्मियों से प्राप्त और स्नातकोत्तर प्रशिक्षण की प्रक्रिया से प्राप्त हुआ है। वे न केवल लेखों में अनूठी जानकारी साझा करते हैं, बल्कि एक आभासी रिसेप्शन भी आयोजित करते हैं - वे आपके द्वारा टिप्पणियों में पूछे गए प्रश्नों का उत्तर देते हैं, सिफारिशें देते हैं, और परीक्षाओं और नियुक्तियों के परिणामों को समझने में आपकी मदद करते हैं।
सभी विषय, यहां तक कि जिन्हें समझना बहुत कठिन है, सरल, समझने योग्य भाषा में प्रस्तुत किए गए हैं और बिना चिकित्सा प्रशिक्षण के पाठकों के लिए डिज़ाइन किए गए हैं। आपकी सुविधा के लिए सभी विषयों को श्रेणियों में विभाजित किया गया है।
अतालता
विश्व स्वास्थ्य संगठन के अनुसार, 50 वर्ष से अधिक उम्र के 40% से अधिक लोग अतालता - हृदय ताल गड़बड़ी से पीड़ित हैं। हालाँकि, केवल वे ही नहीं। यह घातक बीमारी बच्चों में भी पाई जाती है और अक्सर जीवन के पहले या दूसरे वर्ष में। वह धूर्त क्यों है? और यह तथ्य कभी-कभी अन्य महत्वपूर्ण अंगों की विकृति को हृदय रोग के रूप में छिपा देता है। अतालता की एक और अप्रिय विशेषता पाठ्यक्रम की गोपनीयता है: जब तक रोग बहुत दूर तक नहीं जाता, तब तक आप इसके बारे में अनुमान नहीं लगा सकते ...
- प्रारंभिक चरण में अतालता का पता कैसे लगाएं;
- इसके कौन से रूप सर्वाधिक खतरनाक हैं और क्यों;
- जब रोगी पर्याप्त हो, और किन मामलों में सर्जरी के बिना ऐसा करना असंभव है;
- वे अतालता के साथ कैसे और कितने समय तक जीवित रहते हैं;
- लय गड़बड़ी के हमलों के लिए तत्काल एम्बुलेंस को कॉल करने की आवश्यकता होती है, और जिसके लिए शामक गोली लेना पर्याप्त है।
और विभिन्न प्रकार की अतालता के लक्षण, रोकथाम, निदान और उपचार के बारे में भी सब कुछ।
atherosclerosis
यह तथ्य कि एथेरोस्क्लेरोसिस के विकास में मुख्य भूमिका भोजन में कोलेस्ट्रॉल की अधिकता द्वारा निभाई जाती है, सभी समाचार पत्रों में लिखा गया है, लेकिन फिर उन परिवारों में जहां हर कोई एक ही तरह से खाता है, केवल एक ही व्यक्ति अक्सर बीमार क्यों पड़ता है? एथेरोस्क्लेरोसिस को एक शताब्दी से भी अधिक समय से जाना जाता है, लेकिन इसकी प्रकृति का अधिकांश भाग अनसुलझा है। क्या यह निराशा का कारण है? बिल्कुल नहीं! साइट के विशेषज्ञ बताते हैं कि आधुनिक चिकित्सा ने इस बीमारी के खिलाफ लड़ाई में क्या सफलता हासिल की है, इसे कैसे रोका जाए और इसका प्रभावी ढंग से इलाज कैसे किया जाए।
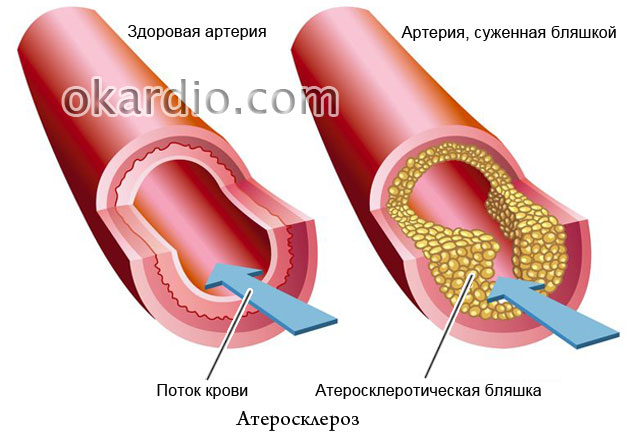
- संवहनी रोग वाले लोगों के लिए मार्जरीन मक्खन से अधिक हानिकारक क्यों है;
- और यह कितना खतरनाक है;
- कोलेस्ट्रॉल-मुक्त आहार मदद क्यों नहीं करता;
- रोगियों को जीवन भर के लिए क्या त्यागना होगा;
- इससे कैसे बचें और बुढ़ापे तक मन की स्पष्टता कैसे बनाए रखें।
दिल के रोग
एनजाइना पेक्टोरिस, उच्च रक्तचाप, मायोकार्डियल रोधगलन और जन्मजात हृदय दोषों के अलावा, कई अन्य हृदय संबंधी बीमारियाँ हैं जिनके बारे में कई लोगों ने कभी नहीं सुना है। उदाहरण के लिए, क्या आप जानते हैं कि - न केवल ग्रह, बल्कि निदान भी? या कि हृदय की मांसपेशी में ट्यूमर बढ़ सकता है? इसी नाम का शीर्षक वयस्कों और बच्चों के हृदय की इन और अन्य बीमारियों के बारे में बताता है।
- और इस स्थिति में किसी मरीज को आपातकालीन देखभाल कैसे प्रदान की जाए;
- क्या और क्या करें ताकि पहला दूसरे में न जाए;
- शराबियों के दिल का आकार क्यों बढ़ जाता है;
- माइट्रल वाल्व प्रोलैप्स का खतरा क्या है;
- आपके और आपके बच्चे में किन लक्षणों से हृदय रोग का संदेह हो सकता है;
- कौन सी हृदय संबंधी बीमारियों से महिलाओं को अधिक खतरा है और किन से पुरुषों को।

संवहनी रोग
वाहिकाएँ पूरे मानव शरीर में व्याप्त हैं, इसलिए उनकी हार के लक्षण बहुत, बहुत विविध हैं। कई संवहनी रोग पहले तो रोगी को ज्यादा परेशान नहीं करते हैं, लेकिन भयानक जटिलताओं, विकलांगता और यहां तक कि मृत्यु का कारण बनते हैं। क्या चिकित्सा शिक्षा के बिना कोई व्यक्ति स्वयं में संवहनी विकृति की पहचान कर सकता है? बेशक, हाँ, अगर वह उनकी नैदानिक अभिव्यक्तियाँ जानता है, जिसके बारे में यह खंड बताएगा।
इसके अलावा, इसमें जानकारी शामिल है:
- रक्त वाहिकाओं के उपचार के लिए दवाओं और लोक उपचार के बारे में;
- यदि आपको संवहनी समस्याओं का संदेह हो तो किस डॉक्टर से संपर्क करें;
- कौन सी संवहनी विकृति घातक हैं;
- नसें किस कारण से सूज जाती हैं;
- जीवन भर नसों और धमनियों के स्वास्थ्य को कैसे बनाए रखें।
वैरिकाज - वेंस
वैरिकाज़ नसें (वैरिकाज़ नसें) एक ऐसी बीमारी है जिसमें कुछ नसों (पैर, अन्नप्रणाली, मलाशय, आदि) के लुमेन बहुत चौड़े हो जाते हैं, जिससे प्रभावित अंग या शरीर के हिस्से में रक्त का प्रवाह ख़राब हो जाता है। उन्नत मामलों में, यह बीमारी बड़ी मुश्किल से ठीक हो पाती है, लेकिन पहले चरण में इस पर अंकुश लगाना काफी संभव है। यह कैसे करें, "वैरिकोसिस" अनुभाग में पढ़ें।
 बड़ा आकार देखने के लिए फोटो पर क्लिक करें
बड़ा आकार देखने के लिए फोटो पर क्लिक करें आप इससे यह भी सीखेंगे:
- वैरिकाज़ नसों के उपचार के लिए कौन से मलहम मौजूद हैं और कौन सा अधिक प्रभावी है;
- डॉक्टर निचले छोरों की वैरिकाज़ नसों वाले कुछ रोगियों को दौड़ने से क्यों मना करते हैं;
- और इससे किसे खतरा है;
- लोक उपचार से नसों को कैसे मजबूत करें;
- प्रभावित नसों में रक्त के थक्के बनने से कैसे बचें।
दबाव
- इतनी सामान्य बीमारी कि कई लोग इसे... सामान्य स्थिति मानते हैं। इसलिए आँकड़े: उच्च रक्तचाप वाले केवल 9% लोग ही इसे नियंत्रण में रखते हैं। और उच्च रक्तचाप से ग्रस्त 20% मरीज खुद को बिल्कुल स्वस्थ मानते हैं, क्योंकि उनकी बीमारी स्पर्शोन्मुख है। लेकिन इससे दिल का दौरा या स्ट्रोक होने का ख़तरा भी कम नहीं है! हालाँकि यह उच्च से कम खतरनाक है, फिर भी यह बहुत सारी समस्याओं का कारण बनता है और गंभीर जटिलताओं का खतरा पैदा करता है।

इसके अलावा, आप सीखेंगे:
- यदि माता-पिता दोनों उच्च रक्तचाप से पीड़ित हों तो आनुवंशिकता को "धोखा" कैसे दिया जाए;
- उच्च रक्तचाप से ग्रस्त संकट में अपनी और प्रियजनों की मदद कैसे करें;
- कम उम्र में रक्तचाप क्यों बढ़ जाता है;
- जड़ी-बूटियों और कुछ खाद्य पदार्थों का उपयोग करके दवाओं के बिना रक्तचाप को कैसे नियंत्रित करें।
निदान
हृदय और रक्त वाहिकाओं के रोगों के निदान के लिए समर्पित अनुभाग में हृदय रोगियों द्वारा की जाने वाली परीक्षाओं के प्रकार पर लेख शामिल हैं। और उनके संकेतों और मतभेदों, परिणामों की व्याख्या, प्रक्रियाओं की प्रभावशीलता और प्रक्रिया के बारे में भी।
आपको यहां सवालों के जवाब भी मिलेंगे:
- स्वस्थ लोगों को भी किस प्रकार के नैदानिक परीक्षणों से गुजरना चाहिए;
- उन लोगों के लिए एंजियोग्राफी क्यों निर्धारित की जाती है जिन्हें मायोकार्डियल रोधगलन और स्ट्रोक हुआ है;

आघात
स्ट्रोक (तीव्र मस्तिष्कवाहिकीय दुर्घटना) लगातार दस सबसे खतरनाक बीमारियों में से एक है। 55 वर्ष से अधिक उम्र के लोगों, उच्च रक्तचाप के रोगियों, धूम्रपान करने वालों और अवसाद से पीड़ित लोगों को इसके विकसित होने का सबसे अधिक खतरा होता है। यह पता चला है कि आशावाद और अच्छा स्वभाव स्ट्रोक के जोखिम को लगभग 2 गुना कम कर देता है! लेकिन ऐसे अन्य कारक भी हैं जो इससे बचने में प्रभावी रूप से मदद करते हैं।
स्ट्रोक पर अनुभाग इस घातक बीमारी के कारणों, प्रकारों, लक्षणों और उपचार के बारे में बताता है। और पुनर्वास उपायों के बारे में भी जो इससे पीड़ित लोगों की खोई हुई कार्यप्रणाली को बहाल करने में मदद करते हैं।

इसके अलावा, यहां आप सीखेंगे:
- पुरुषों और महिलाओं में स्ट्रोक की नैदानिक अभिव्यक्तियों में अंतर के बारे में;
- स्ट्रोक-पूर्व अवस्था क्या होती है इसके बारे में;
- स्ट्रोक के परिणामों के उपचार के लिए लोक उपचार के बारे में;
- स्ट्रोक के बाद तेजी से ठीक होने के आधुनिक तरीकों के बारे में।
दिल का दौरा
मायोकार्डियल इन्फ्रक्शन को वृद्ध पुरुषों की बीमारी माना जाता है। लेकिन यह अभी भी उनके लिए नहीं, बल्कि कामकाजी उम्र के लोगों और 75 वर्ष से अधिक उम्र की महिलाओं के लिए सबसे बड़ा खतरा है। इन समूहों में मृत्यु दर सबसे अधिक है। हालाँकि, किसी को भी आराम नहीं करना चाहिए: आज, दिल का दौरा युवा, एथलेटिक और स्वस्थ लोगों को भी अपनी चपेट में ले लेता है। अधिक सटीक रूप से, अज्ञात।
"दिल का दौरा" अनुभाग में, विशेषज्ञ उन सभी चीज़ों के बारे में बात करते हैं जो इस बीमारी से बचना चाहने वाले हर व्यक्ति के लिए जानना महत्वपूर्ण है। और जो लोग पहले से ही रोधगलन से पीड़ित हैं उन्हें यहां उपचार और पुनर्वास पर कई उपयोगी सुझाव मिलेंगे।

- इस बारे में कि कौन सी बीमारियाँ कभी-कभी दिल के दौरे का रूप धारण कर लेती हैं;
- हृदय में तीव्र दर्द के लिए आपातकालीन देखभाल कैसे प्रदान करें;
- पुरुषों और महिलाओं में क्लिनिक और मायोकार्डियल रोधगलन के पाठ्यक्रम में अंतर के बारे में;
- रोधगलन रोधी आहार और हृदय के लिए सुरक्षित जीवनशैली के बारे में;
- हार्ट अटैक के मरीज को 90 मिनट के अंदर डॉक्टर के पास क्यों ले जाना चाहिए इसके बारे में।
नाड़ी विकार
नाड़ी विकारों की बात करते समय हमारा अभिप्राय आमतौर पर इसकी आवृत्ति से होता है। हालाँकि, डॉक्टर न केवल रोगी की हृदय गति का आकलन करता है, बल्कि नाड़ी तरंग के अन्य संकेतकों का भी आकलन करता है: लय, भरना, तनाव, आकार ... रोमन सर्जन गैलेन ने एक बार उनकी 27 विशेषताओं का वर्णन किया था!

व्यक्तिगत नाड़ी मापदंडों में परिवर्तन न केवल हृदय और रक्त वाहिकाओं, बल्कि अन्य शरीर प्रणालियों, उदाहरण के लिए, अंतःस्रावी तंत्र की स्थिति को भी दर्शाता है। क्या आप इसके बारे में और जानना चाहते हैं? रूब्रिक पढ़ें.
यहां आपको सवालों के जवाब मिलेंगे:
- क्यों, यदि आप नाड़ी विकारों की शिकायत करते हैं, तो आपको थायरॉयड जांच के लिए भेजा जा सकता है;
- क्या धीमी हृदय गति (ब्रैडीकार्डिया) कार्डियक अरेस्ट का कारण बन सकती है;
- यह क्या कहता है और यह खतरनाक क्यों है;
- वजन कम करते समय हृदय गति और वसा जलने की दर कैसे संबंधित हैं।
संचालन
हृदय और रक्त वाहिकाओं की कई बीमारियाँ, जो 20-30 साल पहले लोगों को आजीवन विकलांगता की ओर ले जाती थीं, आज सफलतापूर्वक ठीक हो गई हैं। आमतौर पर सर्जिकल. आधुनिक कार्डियक सर्जरी उन लोगों को भी बचाती है जिन्होंने हाल तक जीवन का कोई मौका नहीं छोड़ा था। और अधिकांश ऑपरेशन अब पहले की तरह छोटे-छोटे छेदों से किए जाते हैं, न कि चीरे से। यह न केवल उच्च कॉस्मेटिक प्रभाव देता है, बल्कि इसे सहन करना भी बहुत आसान है। और पोस्टऑपरेटिव पुनर्वास का समय भी कई गुना कम कर देता है।
"ऑपरेशन" अनुभाग में आपको वैरिकाज़ नसों के उपचार के लिए सर्जिकल तरीकों, वैस्कुलर बाईपास सर्जरी, इंट्रावास्कुलर स्टेंट की स्थापना, कृत्रिम हृदय वाल्व और बहुत कुछ पर सामग्री मिलेगी।
आप यह भी सीखेंगे:
- कौन सी तकनीक निशान नहीं छोड़ती;
- हृदय और रक्त वाहिकाओं पर ऑपरेशन रोगी के जीवन की गुणवत्ता को कैसे प्रभावित करते हैं;
- संचालन और जहाजों के बीच क्या अंतर हैं;
- यह किन बीमारियों में किया जाता है और इसके बाद स्वस्थ जीवन की अवधि क्या है;
- हृदय रोग के लिए क्या बेहतर है - गोलियों और इंजेक्शनों से इलाज किया जाए या ऑपरेशन किया जाए।

आराम
"अन्य" में ऐसी सामग्रियां शामिल हैं जो साइट के अन्य अनुभागों के विषयों से मेल नहीं खातीं। इसमें दुर्लभ हृदय रोगों, मिथकों, गलत धारणाओं और हृदय स्वास्थ्य के बारे में दिलचस्प तथ्य, अस्पष्ट लक्षण, उनके अर्थ, आधुनिक कार्डियोलॉजी की उपलब्धियों और बहुत कुछ के बारे में जानकारी शामिल है।
- विभिन्न आपातकालीन स्थितियों में स्वयं को और दूसरों को प्राथमिक चिकित्सा प्रदान करने के बारे में;
- बच्चे के बारे में;
- तीव्र रक्तस्राव और उन्हें रोकने के तरीकों के बारे में;
- खान-पान की आदतों के बारे में;
- हृदय प्रणाली को मजबूत करने और सुधारने के लोक तरीकों के बारे में।

तैयारी
"ड्रग्स" शायद साइट का सबसे महत्वपूर्ण अनुभाग है। आख़िरकार, बीमारी के बारे में सबसे मूल्यवान जानकारी यह है कि इसका इलाज कैसे किया जाए। हम यहां एक गोली से गंभीर बीमारियों को ठीक करने के जादुई नुस्खे नहीं देते हैं, हम दवाओं के बारे में सब कुछ ईमानदारी और सच्चाई से बताते हैं। वे किसके लिए अच्छे और बुरे हैं, किसे संकेत दिया गया है और किसके लिए वर्जित है, वे एनालॉग्स से कैसे भिन्न हैं और वे शरीर को कैसे प्रभावित करते हैं। ये स्व-उपचार के लिए नहीं हैं, यह आवश्यक है ताकि आप उस "हथियार" से अच्छी तरह वाकिफ हों जिसके साथ आपको बीमारी से लड़ना होगा।

यहां आप पाएंगे:
- दवा समूहों की समीक्षा और तुलना;
- डॉक्टर के प्रिस्क्रिप्शन के बिना क्या लिया जा सकता है और किसी भी स्थिति में क्या नहीं लिया जाना चाहिए, इसके बारे में जानकारी;
- एक या दूसरे साधन को चुनने के कारणों की सूची;
- महंगी आयातित दवाओं के सस्ते एनालॉग्स के बारे में जानकारी;
- हृदय संबंधी दवाओं के दुष्प्रभावों पर डेटा, जिस पर निर्माता चुप हैं।
और भी बहुत सी महत्वपूर्ण, उपयोगी और मूल्यवान चीज़ें जो आपको स्वस्थ, मजबूत और खुश बनाएंगी!
आपका हृदय और रक्त वाहिकाएं सदैव स्वस्थ रहें!

